что такое реакция гиперчувствительности при приеме препарата
Лекарственная гиперчувствительность
Общее описание.
Каждый лекарственный препарат может иметь побочные эффекты: как умеренно выраженные, так и угрожающие жизни. Их развитие возможно на фоне аллергического ответа организма. Другие эффекты от лекарства могут представлять собой токсическое воздействие его на человека.
Причины.
Реакции на лекарственный препарат могут проявляться разными способами. Лекарство способно напрямую раздражать желудочно-кишечный тракт или головной мозг, что приводит к тошноте, рвоте, поносу и головной боли. Иммунный ответ вызывает васкулит, периферическую нейропатию и сывороточную болезнь. Если иммунная система уже сталкивалась с аллергеном прежде, то возникает аллергическая реакция. При повторном контакте с организмом аллерген вызывает выброс гистамина, что приводит к более или менее выраженной аллергической реакции. В некоторых случаях на лекарственный препарат реагируют определенные органы и ткани. Так, при использовании аспирина возможно желудочное кровотечение, а химический гепатит возникает на фоне применения противоэпилептического препарата дилантина.
Признаки и симптомы.
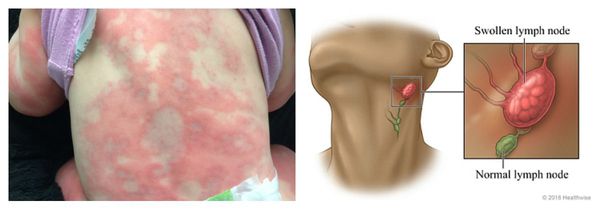
Сывороточная болезнь развивается, когда вещества, образующиеся в ходе иммунных реакций, аккумулируются в различных органах. При этом возможна лихорадка, сыпь, боли в суставах и повреждение нервной системы.
Как непосредственная реакция на некоторые препараты, могут возникать различные заболевания крови, например гемолитическая анемия. Периферическая нейропатия (повреждение нервов) и васкулит (воспаление кровеносных сосудов) могут развиваться как на фоне прямого воздействия лекарства, так и за счет ответа иммунной системы.
Другие реакции гиперчувствительности, которые не являются иммунными, включают рвоту, понос, лихорадку и фоточувствительность (кожную реакцию на солнечный свет). В ответ на введение лекарства также отмечаются головокружение и дезориентация в пространстве.
Диагностика в нашей клинике:
| Наименование услуги | Время процедуры | Стоимость, руб. |
|---|---|---|
| Прием врача- терапевта повторный | 30 минут | 1200 |
| Прием врача-терапевта первичный | 40 минут | 1700 |
Запись в Пресненский центр: +7 (495) 266-30-55
Что такое лекарственная аллергия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Воронцова О. А., аллерголога со стажем в 19 лет.
Определение болезни. Причины заболевания
Лекарственное средство (препарат, лекарство) — это природное или искусственно созданное вещество (смесь веществ), представленное в форме таблетки, раствора или мази, которое предназначено для лечения, профилактики и диагностики заболеваний. Прежде чем препараты допускают к использованию, они проходят клинические исследования, в ходе которых выявляются их лечебные свойства и побочные эффекты.
С древних времён люди для спасения своей жизни и избавления от страданий использовали различные природные лекарственные средства, которые содержались в растениях или животном сырье. С развитием такой науки, как химия, выяснилось, что целебные свойства этих средств заключаются в определённых химических соединениях, которые избирательно воздействуют на организм. Постепенно эти «лечебные» соединения стали синтезировать в лабораторных условиях.
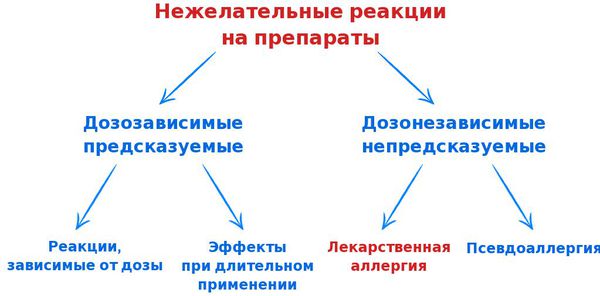
В связи с возникновением всё большего количества лекарств и широкого их применения для лечения разных патологий всё чаще стали возникать нежелательные реакции на препараты. Их можно разделить на две основные группы:
Также нежелательные реакции подразделяют на четыре типа:
Лекарственная аллергия — это реакция организма, связанная с повышенной чувствительностью к препарату, в развитии которой участвуют механизмы иммунной системы. [2] Аллергическую реакцию на препараты также называют лекарственной гиперчувствительностью.
В настоящее время количество пациентов, обращающихся к аллергологам в связи с предполагаемой аллергией на медикаменты, неуклонно растёт.
Вызвать лекарственную аллергию может любой препарат. [10] К лекарствам, чаще всего вызывающим аллергические реакции, относят:
Факторы риска лекарственной аллергии:
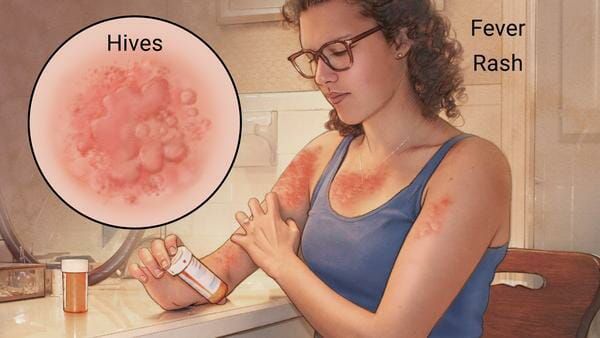
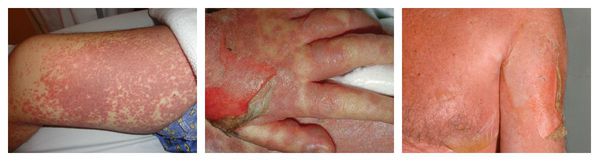
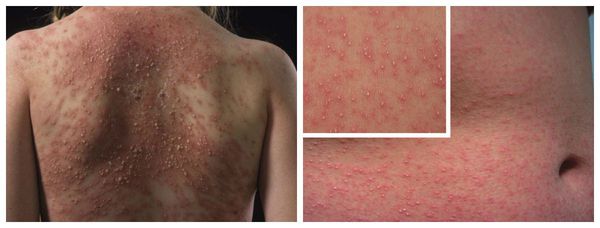
Симптомы лекарственной аллергии
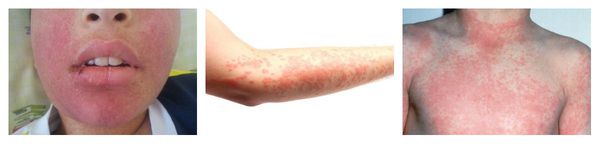
Аллергия на лекарства может возникать на любых участках тела и в любых органах. Выраженность симптомов варьирует от минимального дискомфорта до жизнеугрожающих состояний, а их продолжительность — от нескольких минут до недель или месяцев.
Выделяют три группы симптомов лекарственной аллергии:
Наиболее частые проявления лекарственной аллергии:
При лекарственной аллергии возможны нарушения различного характера:
СИСТЕМНЫЕ ПОРАЖЕНИЯ
Анафилаксия — серьёзная жизнеугрожающая системная реакция гиперчувствительности. Она возникает буквально через несколько минут или часов после проникновения аллергена.
Об анафилаксии свидетельствует появление двух и более следующих симптомов:
Ещё одним вариантом течения анафилаксии является острое изолированное снижение АД, также возникающее через несколько минут или часов после приёма препарата-аллергена. Систолическое (верхнее) давление взрослых снижается ниже 90 мм рт. ст. или более чем на 30% от исходного давления. Уровень АД детей и его снижение зависит от возраста.
Довольно часто аналогичные симптомы могут указывать на неаллергическую анафилаксию. Её лечение также не отличается от купирования аллергической анафилаксии. Разница лишь в том, что истинный анафилактический шок протекает намного тяжелее, а риск летальности выше.
Острые тяжёлые распространённые дерматозы:
Сывороточная болезнь — аллергическая реакция, которая длится несколько дней или недель. Возникает после введения гетерологичных сывороток и применения пенициллинов, цитостатиков, сульфаниламидов (противомикробных препаратов) и НПВС. Первые проявления возникают спустя 1-3 недели от начала лечения. К ним относятся: сыпь, лихорадка, боль в крупных суставах и увеличение лимфоузлов. Реже аллергия сопровождается синдромом Гийена — Барре, гломерулонефритом (повреждением почечных клубочков), поражением периферических нервов и системным васкулитом.
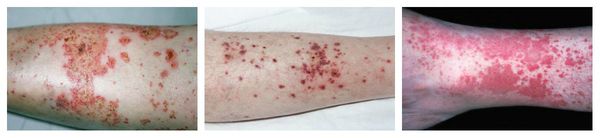
Системный лекарственный васкулит — аллергическая реакция, при которой на коже нижних конечностей и крестце возникает симметричная геморрагическая сыпь. Одновременно с этим появляется лихорадка, недомогание, боль в мышцах и анорексия. При более тяжёлом течении поражаются суставы, почки и желудочно-кишечный тракт. В редких случаях в лёгких появляются инфильтраты (скопления крови и лимфы), и нарушается функционирование нервных волокон (проявляется слабостью в мышцах и болью в поражённой области тела).
Лекарственно-индуцированный волчаночный синдром — аллергическая реакция, симптомы которой похожи на проявления системной красной волчанки. Отличие заключается в отсутствии «бабочки» на щеках (встречается крайне редко). Течение такой аллергии благоприятное. Она может проявляться болью в суставах и мышцах с увеличением размеров печени и нарушением функции почек (гломерулонефрит). После отмены препарата-аллергена состояние пациента улучшается спустя несколько дней или недель.
Лекарственная лихорадка — нежелательная реакция, отличающаяся от других лихорадок сохранением относительно хорошего самочувствия несмотря на высокую температуру и потрясающие ознобы. Исчезает спустя 2-3 для после отмены лекарства-аллергена, но в случае его повторного применения появляется спустя несколько часов.
Синдром лекарственной гиперчувствительности (DRESS-синдром) — потенциально жизнеугрожающая реакция на лекарственные средства, при которой возникает кожная сыпь и лихорадка, происходит увеличение лимфоузлов, развивается гепатит и другие системные поражения, а также повышается уровень лейкоцитов и эозинофилов в крови. Перечисленные симптомы могут развиваться от одной недели до трёх месяцев и продолжаться около нескольких недели даже после отмены препарата-аллергена.
КОЖНЫЕ ПОРАЖЕНИЯ
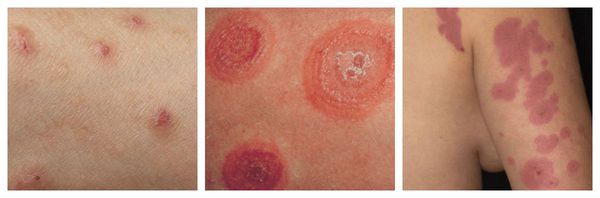
Макулопапулезные высыпания — зудящая сыпь, которая внезапно появляется спустя 7-10 суток от начала приёма лекарства. Возникает преимущественно на туловище. Может перерасти в синдром Стивенса — Джонсона и синдром Лайелла. Провоцирующие препараты: пенициллины, НПВС, сульфаниламиды и противосудорожные препараты.
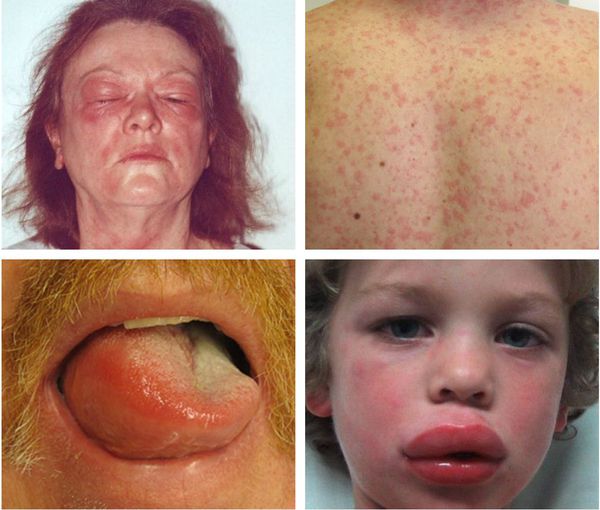
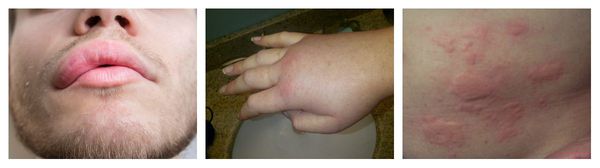
Ангиоотёк — безболезненный при прикосновении отёк различной локализации с чёткими границами, который иногда сопровождается сыпью как при крапивнице и кожным зудом.
Аллергический васкулит — воспаление сосудистых стенок, которое сопровождается симметричными высыпаниями в виде мелких кровоизлияний на коже голеней (как правило, в нижней трети), ягодиц и рук. При этом кожа лица и шеи остаётся без изменений. Провоцирующие препараты: сульфаниламиды, барбитураты, соли золота и йодосодержащие препараты.
Контактный аллергический дерматит — аллергическое поражение кожи, возникающее в месте воздействия лекарства, которое проявляется эритемой, отёком, иногда появлением везикул и булл. В некоторых случаях возможно распространение воспаления на участок кожи, не контактировавший с лекарственным средством. Провоцирующие препараты: неомицин, левомицетин, сульфаниламиды, бензокаин, пенициллин и другие антибиотики.
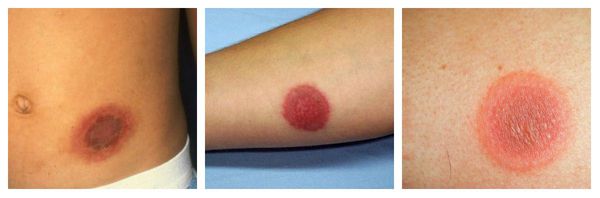
Фиксированная эритема — воспалительное аллергическое высыпание в виде эритем, булл или отёчных бляшек разных размеров с чёткими конурами. Оно может возникнуть снова даже после кажущегося улучшения. Через два часа после повторного применения причинно-значимого лекарства высыпания появляются ровно на том же месте и сохраняются примерно 2-3 недели, оставляя хроническую поствоспалительную пигментацию. Провоцирующие препараты: тетрациклины, барбитураты, сульфаниламиды и НПВС.
Фотодерматиты — аллергические высыпания в виде покраснения, возникающие на открытых участках тела, иногда сопровождающиеся появлением везикул и булл. Провоцирующие средства: препараты местного действия, в том числе и добавленные к мылу галогенизированные фенольные соединения, ароматические вещества, НПВС, сульфаниламиды и фенотиазины.
Феномен Артюса — Сахарова — местная аллергия в виде инфильтрата, абсцесса или фистулы, которая появляется через 7-9 дней или 1-2 месяца после контакта с лекарственным средством. Провоцирующие препараты: гетерологичные сыворотки и антибиотики, а также инсулин (спустя 1-2 месяца после его введения).
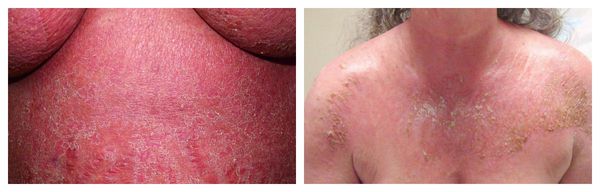
Эксфолиативная эритродермия — жизнеугрожающее распространённое поражение кожи (занимает более 50% её поверхности), представленное покраснением, инфильтрацией и обширным шелушением. Провоцирующие средства: препараты мышьяка, ртути и золота, пенициллины, сульфаниламиды и барбитураты.
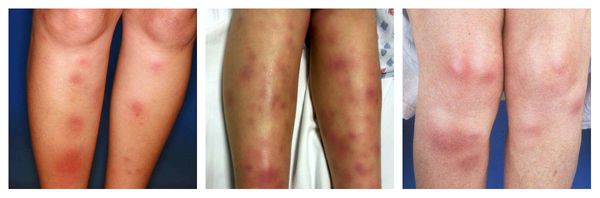
Узловатая эритема — аллергическая реакция в виде симметричных и болезненных при прикосновении подкожных красных узлов разного размера, которые обычно возникают на передней поверхности голеней. Может сопровождаться небольшим повышением температуры, недомоганием, болями в мышцах и суставах. Провоцирующие средства: сульфаниламиды, оральные контрацептивы, пенициллины, барбитураты, препараты брома и йода.
Острый генерализованный экзантематозный пустулёз — аллергическая реакция кожи, при которой на фоне покраснений возникают гнойничковые высыпания. Протекает с повышением температуры до 38°C и количества лейкоцитов в крови. Исчезает через 10-15 суток после отмены лекарства-аллергена. Провоцирующие препараты: блокаторы кальциевых каналов (дилтиазем), сульфаниламиды, аминопенициллины (ампициллин, амоксициллин) и макролиды.
ПОРАЖЕНИЯ ДРУГИХ ОРГАНОВ И СИСТЕМ
Помимо перечисленных клинических проявлений при лекарственной аллергии могут возникнуть:
Патогенез лекарственной аллергии
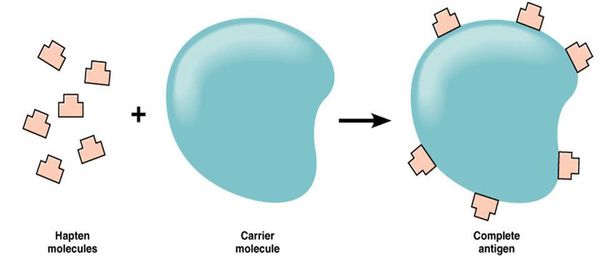
Большинство лекарств — это простые химические вещества небелковой природы, которые подвергаются метаболическим превращениям в организме. Если в результате биотрансформации препарата образуется вещество, которое способно соединяться с белком организма, то создаётся предпосылка для сенсибилизации — повышения чувствительности организма к чужеродным веществам (антигенам).
Так как в иммунологическом отношении лекарства являются неполноценными антигенами (т. е. гаптенами), то для сенсибилизирующего действия они должны превратиться в полный гаптен.
В связи с этим для развития лекарственной аллергии необходимы, по меньшей мере, три этапа:
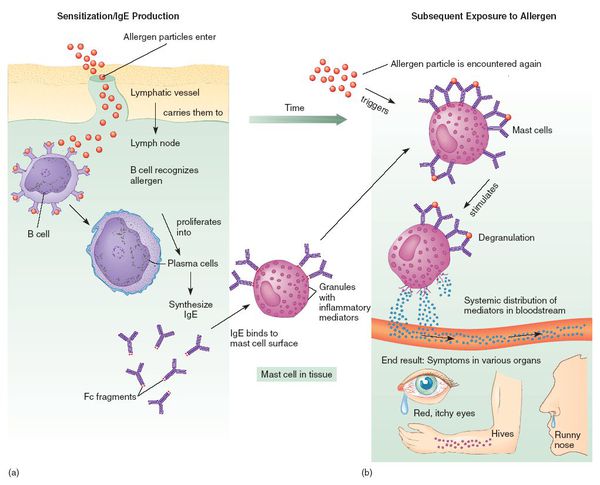
При развитии иммунного ответа на лекарственные препараты продуцируются гуморальные антитела (в том числе IgE) и сенсибилизированные Т-лимфоциты.
ЛА зачастую развивается после повторного приёма препарата. В редких случаях сенсибилизация не происходит, и аллергическая реакция возникает после первого применения лекарства. Такие ситуации относятся к псевдоаллергиям из-за отсутствия третьего этапа — развития иммунной реакции. [9]
Классификация и стадии развития лекарственной аллергии
Лекарственную аллергию можно классифицировать по механизму её развития. [2]
Лекарственная гиперчувствительность при оперативных вмешательствах
При применении любых лекарственных препаратов могут развиваться неблагоприятные события, способные повлиять на течение заболевания и состояние пациента.
При применении любых лекарственных препаратов могут развиваться неблагоприятные события, способные повлиять на течение заболевания и состояние пациента [1–4].
Для контроля нежелательных эффектов лекарственных средств (НЭЛС), т. е. любых вредных эффектов, возникающих при применении лекарственных препаратов, организованы международные, национальные, региональные центры. Для описания НЭЛС специалисты используют ряд терминов, позволяющих конкретизировать наступившие события во время лекарственной терапии:
Побочная реакция на лекарственное средство — неожиданный и нежелательный эффект, проявляющийся у больного при приеме лекарственных средств в терапевтической (диагностической, профилактической дозе).
Среди разнообразных побочных реакций важная роль принадлежит реакциям лекарственной гиперчувствительности, которые могут быть аллергическими и неаллергическими и иметь разную степень тяжести:
Лекарственная аллергия — это повышенная чувствительность организма к лекарственному препарату, в основе которой лежат иммунологические механизмы. Именно участие иммунологического механизма отличает лекарственную аллергию от иных нежелательных эффектов лекарственных средств.
Кроме лекарственной аллергии в практике врача могут встречаться сходные по клиническим проявлениям, но отличающиеся по механизмам развития неаллергические (неиммунологические) реакции. Для обозначения реакций с участием неиммунологических механизмов используются термины «неаллергическая гиперчувствительность» и «неаллергическая анафилаксия» (вместо устаревших «псевдоаллергия», «анафилактоидный») [5].
Неаллергическая гиперчувствительность, мимикрирующая аллергические симптомы, может быть обусловлена неспецифическим высвобождением гистамина (опиаты, радиоконтрастные вещества, ванкомицин); вовлечением брадикинина (ингибиторы ангиотензин-превращающего фермента (АПФ)); активацией комплемента (радиоконтрастные вещества, протамин); индукцией синтеза лейкотриенов (Аспирин, нестероидные противовоспалительные средства (НПВС)); ирритантным эффектом (индукция бронхоспазма при высвобождении SO2) [6].
Значимость проблемы
Реакции лекарственной гиперчувствительности, развивающиеся в пред-, интра- и послеоперационном периоде, характеризуются высокой распространенностью, развитием жизнеугрожающих реакций, высокими затратами на их лечение. Симптомы варьируют от легкой крапивницы до смертельного анафилактического шока (3–10% смертельных случаев при оперативных вмешательствах обусловлены такими реакциями). Риск развития периоперативной анафилаксии на общие анестетики оценивается от 1 случая на 3500–13 000 вмешательств до 1 случая на 10 000–20 000 анестезий. При тяжелых реакциях может быть вовлечена только одна система, как правило, кардиоваскулярная. Около 60% немедленных реакций гиперчувствительности во время анестезии связаны с IgE-реакциями на лекарственные препараты (ЛП), однако у 16–50% пациентов не было предшествующего применения анестетиков и, следовательно, возможности сенсибилизации. 28% демонстрируют возвратные симптомы в течение последующих 8 часов [7–9].
Выявление аллергической реакции во время оперативного вмешательства — сверхсложная задача. С одной стороны, уже в предоперационном периоде больной может подвергаться воздействию целого ряда факторов, способных индуцировать реакции гиперчувствительности (профилактическое введение антибиотиков, контакт с антисептиками, латексом, предшествующее обследование с применением рентгеноконтрастных средств, использование анальгетиков, нестероидных противовоспалительных препаратов, седативных лекарств, биологически активных добавок и т. д.) [10–13]. С другой стороны, само оперативное вмешательство, общая анестезия, наркоз являются особыми состояниями, представляющими потенциальную опасность вследствие изменения жизненно важных функций во время анестезии. На этом этапе, когда больной из-за наркоза недоступен контакту, не может предъявить жалобы, когда невозможно распознавание ранних симптомов (зуд, тошнота, чувство «прилива», сердцебиение, удушье и т. п.) или кожных проявлений (пациент укрыт стерильными простынями), выявить «виновный» фактор практически невозможно [14–16].
Поэтому необходимо тесное междисциплинарное взаимодействие госпитальных специалистов и аллергологов для выработки стратегий профилактики лекарственной гиперчувствительности у пациентов групп высокого риска.
Основные причины лекарственной гиперчувствительности при оперативных вмешательствах
Анализ причин анафилаксии при оперативных вмешательствах показывает, что на первом месте по частоте возникновения реакций гиперчувствительности (50–70% среди всех причин периоперативной анафилаксии) находятся нейромышечные блокирующие агенты (НМБА).
Второе место по частоте возникновения реакций гиперчувствительности занимает латекс (16,7–22,3%); далее следуют антибиотики (10–20%) и гораздо реже другие лекарственные средства (коллоиды — альбумин, декстран, желатин, хетастарч — 1–2%; апротинин — полипептидный ингибитор сывороточной протеазы — 0,5–5%; протамина сульфат метокурин (диметилтубокурарин) > атракуриум > мивакуриум. Мивакуриум и тубокурарин в настоящее время из-за этого частого побочного эффекта практически не применяются.
Структура молекулы препарата в значительной степени определяет многие его химические свойства. Бензилизохинолиновые соединения состоят из четвертичных аммониевых групп, связанных тонкой цепочкой метиловых групп. Благодаря такому строению они в большей степени, чем аминостероиды, способны подвергаться частичному разрушению в плазме, и они в большей степени вызывают выброс гистамина. Аминостероиды (векуроний, панкуроний, пипекуроний, рокуроний) гистаминвысвобождающим действием не обладают.
Позже было установлено, что у большинства пациентов реакции на миорелаксанты носят IgE-опосредованный характер, хотя атопическая конституция выявляется не всегда. Большее значение имеет фактор предшествующего введения препарата. IgE-зависимый ответ был подтвержден как кожным тестированием, так и тестами in vitro. НМБА относятся к третичным и четвертичным аммониевым соединениям и обладают значительной перекрестной реактивностью.
Такие соединения широко распространены и входят в состав многих лекарственных, косметических средств, пищевых продуктов, дезинфицирующих препаратов и др. Поэтому возможна сенсибилизация при контакте с указанными материалами. Это может быть объяснением того факта, что реакции гиперчувствительности могут развиваться у тех пациентов, которым ранее не вводились НМБА. Последние исследования показали, что аллергические реакции к НМБА могут развиваться у пациентов, принимавших противокашлевые сиропы, содержавшие фолкодин (Галенфол, Фолкомед, Гексапневмин). Этот компонент стимулирует бессимптомную продукцию антител, которые имеют перекрестную реактивность с НМБА. В силу этих обстоятельств противокашлевой сироп Tuxi был исключен из употребления в Норвегии весной 2007 года [23].
Латекс
Латекс — это млечный сок каучукового дерева (Hevea brasiliensis). Латекс состоит из цис-1,4-полиизопрена, безвредного органического полимера, который придает латексу прочность и эластичность. Латекс содержит также несколько видов сахаров, липиды, нуклеиновые кислоты и вызывающие аллергию протеины.
Клинические проявления: анафилактический шок развивается, как правило, через 15–20 минут после индукции анестезии. Симптомы сыпи или крапивница наблюдаются через 2–3 минуты после коллапса и бронхоспазма (или без бронхоспазма). Анафилактический шок может развиваться после контакта с хирургическими перчатками. Имеются сообщения о развитии анафилактического шока при гинекологическом обследовании или проведении стоматологических процедур. Другие клинические проявления — краснота, контактный дерматит или крапивница, ангиоотек, ринит, астма, конъюнктивит [24, 25].
Из латекса было выделено более 200 видов полипептидов. Протеины, которые содержит латекс, вызывают аллергическую реакцию разной остроты. Состав протеина зависит от страны, где выросло каучуковое дерево, а также от процесса производства. Знание процесса производства латекса помогает при диагностировании заболеваний, вызванных латексом. Основные аллергены латекса — Hev b 1; Hev b 3; Hev b 5; Hev b 6; Hev b 7.
Содержат латекс многие применяемые в медицинской практике предметы: хирургические перчатки, клизмы, интубационные трубки, резиновые зубные протезы, дренажи, катетеры и др. Аллергическая реакция может возникнуть после контакта латекса с кожей, слизистой оболочкой, дыхательными путями (оральными, назальными, эндотрахеальными тканями), а также после определенных медицинских процедур. Пациент может также вдохнуть частички латекса непосредственно в медицинском учреждении, где порошок, который содержится в латексных перчатках, находится в воздухе.
К группе риска относят пациентов с аллергическими заболеваниями, частыми хирургическими вмешательствами, а также детей со spina bifida, meningomyelocele, работников резиновой и пищевой промышленности, медицинских работников, контактирующих с изделиями из латекса. Распространенность аллергии к латексу среди медицинских работников колеблется от 10% до 17% (данные для США). При обследовании медицинских работников, контактирующих с латексными изделиями, среди врачей сенсибилизация к латексу выявлена у 1,5%, среди медсестер — у 1,2%, среди лаборантов — у 5,4% (данные ГНЦ Института иммунологии МЗ РФ). У пациентов со spina bifida и урогенитальной патологией, которые часто подвергаются оперативным вмешательствам, аллергия к латексу выявлена у 24–60% больных и прямо коррелирует с количеством оперативных вмешательств. У больных с менингомиелоцеле распространенность латексной аллергии колеблется от 12% до 67% [25].
В дополнение к этим группам риска следует упомянуть лиц с пищевой аллергией (на бананы, авокадо, каштан, абрикос, киви и др.). Однако не все пациенты с пищевой аллергией потребует исключения контакта с латексом, а также не все пациенты с латексной аллергией будут иметь латексно-фруктовую перекрестную аллергию. Перекрестную реактивность с латексом имеют другие растения (например, фикус), контакт с которыми может вызывать сенсибилизацию.
Повсеместно отмечается рост распространенности аллергии к латексу (с 0,5% в 1980 г. до 20% в 2002). По клинико-эпидемиологическим данным системные реакции на латекс могут принимать жизнеугрожающее течение с высоким уровнем летальности (1% всех реакций на латекс). На долю латекса среди всех случаев периоперативной анафилаксии приходится 20% [9, 26].
Антибиотики
Аллергия к бета-лактамам возникает чаще, чем на другие антибиотики. Клинические проявления самые частые — макулопапулезная сыпь, далее по частоте возникновения следуют крапивница, анафилаксия, синдром Стивенса–Джонсона. При метаболизме бета-лактамов образуются разнообразные гаптены, каждый из которых способен стать причиной развития любых форм лекарственной аллергии (от I до IVa-d типа) [27].
Между препаратами этой группы существует перекрестная реактивность. Между пенициллинами и цефалоспоринами при немедленных IgE-зависимых реакциях 1-го типа документирована перекрестная реактивность у 4–11% пациентов, исследования касаются преимущественно 1-го поколения цефалоспоринов (цефалотин, цефалоридин). При замедленных реакциях перекрестная реактивность бывает очень редко или отсутствует [28, 29].
Ванкомицин является причиной появления «синдрома красного человека» вследствие гистаминолиберации, особенно при быстром внутривенном введении. Гистамин-высвобождающей активностью обладают также некоторые цефалоспорины, тетрациклины.
Генерализованные реакции отмечены при использовании бацитрацина, применяемого для обработки ран на завершающих этапах оперативного вмешательства.
Опиоидные аналгетики
Частота появления реакций гиперчувствительности к морфину, кодеину, меперидину, фентанилу и их производным крайне редкая. Клинические манифестации — анафилаксия, крапивница, бронхоспазм. Основной механизм обусловлен неспецифическим высвобождением гистамина из тучных клеток кожи. Тучные клетки других тканей (желудочно-кишечный тракт, легкие), базофилы менее чувствительны к гистаминвысвобождающему действию опиоидов. Большинство вызываемых опиоидами кожных сыпей проходят самопроизвольно [7–9].
Препараты крови и плазмы
Вызывают немедленные генерализованные реакции в 0,1–0,2% от всех процедур переливания. Анафилактический шок развивается у 1 из 20 000–50 000 больных, получающих переливание крови. Группа риска — больные с дефицитом IgA, в сыворотке крови которых могут присутствовать антитела (класса IgE или IgG) к IgA. Они могут быть причиной анафилактических реакций при повторных введениях крови или заместительных препаратов.
Коллоидные растворы, заменители плазмы
Декстраны (Полиглюсоль, Рондеферрин, Рондекс, Рондекс-М, Полифер, Лонгастерил 70 c электролитами, моновалентный декстран-1 Fresenius и др.) и желатины (Гелоплазма баланс, Гелофузин, Желатиноль, ХАЕС-стерил — 6%, HAES-стерил — 10%, Плазмастерил Fresenius, Рефортан, Рефортан-плюс, Стабизол, Волекам и др.) широко используются в клинической практике. Помимо основного объемзамещающего действия синтетические коллоидные растворы улучшают реологические свойства крови и микроциркуляцию. Коллоидные растворы в 0,03–0,22% случаев могут вызвать реакции гиперчувствительности разной степени тяжести. Эти реакции проявляются в виде кожных симптомов (крапивница) или могут привести к покраснению лица и шеи. В редких случаях может отмечаться падение артериального давления, развитие анафилактического шока (чаще неаллергического) вследствие неиммунологического высвобождения гистамина. Описаны летальные исходы [20, 21].
Другие препараты
Апротинин (Контрикал, Трасилол, Гордокс и т. п.) — поливалентный ингибитор протеаз. При применении апротинина возможны реакции гиперчувствительности и анафилактические реакции. Симптомы анафилактической реакции или реакции гиперчувствительности могут варьировать от покраснения, крапивницы, зуда, тошноты, снижения артериального давления, тахикардии или брадикардии, бронхоспазма и отека гортани до гипотензии тяжелой степени и анафилактического шока с летальным исходом в редких случаях. В случае повторного применения апротинина уровень риска развития аллергических/анафилактических реакций возрастает до 5%, особенно у пациентов при повторном применении апротинина в течение 6 месяцев. Механизм развития анафилаксии связан с образованием IgE- и IgG-антител [9].
Протамин — антагонист гепарина. Может повышать интенсивность и длительность действия недеполяризующих миорелаксантов. Фармацевтически несовместим с цефалоспоринами и пенициллинами. Клинические проявления — сыпь, крапивница, бронхоспазм, анафилаксия. Точных данных о распространенности таких реакций нет (ориентировочно от 0,19% до 0,69%, получавших препарат). Риск развития побочных реакций на внутривенное вливание в 40 раз выше у больных с сахарным диабетом, получавших содержащие протамин препараты инсулина. Основные механизмы — IgE- и IgG-опосредованные реакции и вовлечение комплемента [3, 4, 11].
Диагностика лекарственной гиперчувствительности
Сложности диагностики периоперативной лекарственной гиперчувствительности обусловлены не только особым состоянием больного, но и отсутствием стандартизированных рутинных и валидизированных методов диагностики гиперчувствительности для большинства лекарственных препаратов.
В последние два десятилетия к этому вопросу приковано внимание многих специалистов, для получения базы данных о лекарственной гиперчувствительности был разработан специальный вопросник — Drug hypersensitivity questionnare [30]; созданы объединения специалистов Европейских стран: ENDA — European Network of Drug Allergy (prof. A. de Weck) [31]; группа интересов в EAACI — drug hypersensitivity group of interest [32]. В 2009 году вышла позиционная статья по использованию объединенной базы данных по проблемам лекарственной гиперчувствительности [6].
Основные подходы к диагностике лекарственной гиперчувствительности можно сформулировать следующим образом.
Виновный лекарственный препарат идентифицируется на основании совокупности анамнеза, клинических проявлений и целенаправленных диагностических тестов. Кожные тесты могут быть выполнены через 6 недель после острой реакции (исключение — определение триптазы, гистамина при анафилаксии, которые проводятся в первые часы после реакции). Тип тестирования зависит от характера реакции (немедленный или замедленный тип), при необходимости можно провести дозируемый тест [2, 33, 34].
Кожные и провокационные пробы проводятся только по строгим показаниям для жизненно важных ЛП, введение которых может потребоваться в будущем. Осуществляются подготовленным врачом-специалистом в строгой последовательности от менее опасных к более опасным — капельные, прик или скарификационные, внутрикожные. В кожных пробах могут использоваться только стандартизованные лекарственные аллергены [35].
Диагностика с помощью кожных проб проводится только в специальном кабинете, где имеется все необходимое для лечения анафилактической реакции. Осуществляется длительное наблюдение за больным после пробы или провокации. Перед постановкой пробы проводится обязательная оценка риск/польза.
Кожные и провокационные тесты не должны проводиться, если подозреваемый ЛП редко используется, если для ЛП существует альтернатива, если у пациентов был синдром Стивенса–Джонсона, токсический эпидермальный некролиз или висцеральные (органные) проявления. Тесты не должны проводиться ради удовлетворения любопытства больного, поскольку тесты in vivo могут быть опасны. Для их проведения требуется информированное согласие пациента. Кожные пробы имеют ограниченное применение. При периоперативной гиперчувствительности разработаны протоколы кожных проб с миорелаксантами (чувствительность составляет приблизительно 94%), латексом, бета-лактамными антибиотиками.
Специфическое аллергологическое обследование (тесты кожные) — позволяет выявить признаки конкретного типа иммунного ответа — выработки антител или клеточно-опосредованного ответа на тот или иной агент.
Указанные тесты сами по себе не позволяют установить диагноз или предсказать наличие аллергического заболевания, при корреляции с анамнезом помогают клиницисту в диагностике аллергического заболевания.
Провокационные тесты могут быть положительными при аллергической и неаллергической гиперчувствительности. Опиоиды, протамин, плазмозаменители и другие вещества с гистаминвысвобождающим эффектом не могут использоваться для кожных проб из-за неприемлемо высокого уровня ложно-положительных проб [32, 36].
Дозируемые тесты разработаны для местных анестетиков.
В качестве диагностического теста in vivo в ГНЦ ФМБА НИИ иммунологии используется тест торможения естественной эмиграции лейкоцитов в полости рта [33].
Лабораторные тесты являются альтернативой тестам in vivo.
Тесты in vitro не всегда предназначены для идентификации виновного аллергена. При поздних реакциях некоторые лабораторные тесты рекомендуются для оценки тяжести процесса. Эти тесты не идентифицируют лекарственный аллерген. К ним относятся: анализ клеточных элементов крови (эозинофилия и лимфоцитоз, лейкоцитоз); тесты для уточнения функции печени (АЛТ, АСТ, ГГТ, АЛП); определение сывороточного креатинина; анализ мочи (микроскопия и др. — нефрит, протеинурия).
Наиболее эффективные методы лабораторной диагностики для идентификации аллергена: тесты высвобождения гистамина из базофилов и лейкоцитов в контролируемых условиях; определение высвобождения интерлейкинов (ИЛ) после провокации in vitro; CAP-техника (Pharmacia, Uppsala, Sweden) для пенициллоилов G, V, ампициллина, амоксициллина; CAST — Cellular Allergen Stimulation Test и FAST — Flowcytometric Basophil Stimulation Test FLOW-CAST.
Технология CAST (Cellular Antigen Stimulation Test, тест антигенной стимуляции клеток) основана на определении сульфидолейкотриенов (LTC4, LTD4, LTE4), секретируемых примированными IL-3 базофилами под действием аллергенов in vitro. Его также называют провокационным тестом in vitro. Метод патентован, авторы — проф. De Weck и д-р Sainte-Laudy. Благодаря синтезу сульфидолейкотриенов (SLT) de novo анализ CAST® обладает высочайшей специфичностью по сравнению с классическим тестом высвобождения гистамина.
Компанией Buhlmann laboratories также был разработан цитометрический вариант теста стимуляции базофилов — FLOW-CAST® (FAST). Этапы выделения лимфоцитов и стимуляции аллергенами для обоих вариантов, иммуноферментного и цитометрического, идентичны. Но вместо SLT в третьем этапе определяется количество активированных базофилов, экспрессирующих на поверхности антиген CD63 (gp53) в ответ на стимуляцию аллергеном. Тест высокочувствителен и специфичен, особенно при лекарственной гиперчувствительности [6, 7, 9, 15].
При замедленных реакциях — тест трансформации лимфоцитов. Определение пролиферации T-клеток на лекарство in vitro. Преимущества теста — возможность использования с различными ЛП с разным вариантом иммунного ответа, поскольку лекарство-специфичные T-клетки почти всегда вовлекаются в реакции лекарственной гиперчувствительности. Недостатки — сам по себе тест достаточно громоздкий и технически сложный, чувствительность ограничена [28, 29].
Общие принципы ведения больных при возникновении реакций гиперчувствительности
После оценки степени риска обязательная отмена подозреваемого препарата (важный лечебный и полезный диагностический и прием).
Симптоматическое лечение по показаниям: антигистамины внутрь или в/м при гистаминергических процессах; системные глюкокортикостероиды для лекарственно-индуцированной гиперчувствительности (DiHS) и синдрома Стивенса–Джонсона; высокие дозы в/в IgG 1 г/кг/день × 2 дня: при токсическом эпидермальном некролизе [2, 33].
Профилактика
При выявлении аллергии на латекс в предоперационном периоде принимаются все меры для предотвращения дополнительных, независимых факторов риска: должна быть сделана запись об аллергии на латекс в истории болезни и на браслете больного; должны быть предупреждены бригада хирургов, сестры и анестезистки. Операционная должна быть подготовлена накануне, чтобы предотвратить высвобождение частиц латекса, и больной должен быть первым в операционном списке. Надпись «Аллергия на латекс» должна быть размещена на дверях операционной.
Для больных, у которых выявлена реакция на гистаминолибераторы, проводится премедикация с антигистаминными препаратами и стероидами. Больным, у которых во время анестезии отмечались осложнения типа аллергической или неаллергической анафилаксии, бронхоспазма, крапивницы, назначить обследование аллерголога [43]. Консультация аллерголога необходима при сомнениях в диагнозе лекарственной аллергии; при сомнениях в роли лекарственного препарата как виновного аллергена; для соответствующей оценки и специфического аллергологического обследования; при необходимости проведения десенситизации лекарственным препаратом [44].
Заключение
Возникновение реакций гиперчувствительности при оперативных вмешательствах является серьезной медико-социальной проблемой. Драматические последствия возникающих непрогнозируемых осложнений лекарственной терапии нередко становятся предметом жалоб и судебных разбирательств. Учитывая высокий медико-юридический и страховой риск при оперативных вмешательствах, в том числе связанных с непереносимостью, требуют от врача четкой документации на всех этапах ведения пациента.
Эта документация должна включать детальное описание случая (семиология, хронология для всех принимаемых лекарств), детальное описание тяжести симптомов, включая лабораторные анализы (при подозрении на серьезные реакции, например, триптаза при анафилаксии). Врачу необходимо провести оценку временной взаимосвязи между приемом лекарств и развившимися симптомами (график для ЛП, принимавшихся последний месяц), факторов риска (связанных с болезнью и самим пациентом), разработать направления дифференциального диагноза. После постановки диагноза и выявления причинно-значимого лекарственного аллергена (идентификация — тесты in vitro и in vivo) необходимо дать рекомендации пациенту по алгоритмам безопасного лечения, при необходимости — решение вопроса о десенситизации. Важно научить больного принципам профилактики, которые учитывают индивидуальные факторы риска.
Несмотря на то, что атопическая конституция не повышает риск развития сенсибилизации к пенициллину, больным, страдающим бронхиальной астмой, дерматитами, не назначаются препараты пенициллинового ряда и их производные. Это обусловлено тем, что у атопиков приобретенные реакции к бета-лактамам протекают тяжелее. Больным, у которых во время анестезии отмечались осложнения типа аллергической или неаллергической анафилаксии, бронхоспазма, крапивницы, назначить обследование аллерголога. Главный метод лечения лекарственной аллергии — элиминация виновного аллергена и рациональное решение проблем лекарственной гиперчувствительности — это (почти всегда) поиск достойной альтернативы непереносимому лекарству.
Развитие отношений сотрудничества с пациентом, понимание механизмов развития аллергии, знание паттернов лекарственной гиперчувствительности, образование пациентов позволят свести к минимуму число осложнений лекарственной терапии и облегчить последствия наступившей аллергической реакции.
О всех возникших нежелательных эффектах лекарственной терапии необходимо направить информацию в Федеральный центр мониторинга и безопасности лекарственных средств (ФЦМБЛС) и соответствующий региональный центр.
Литература
СГМУ им. В. И. Разумовского, Саратов