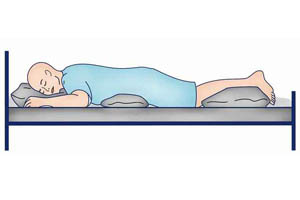
что такое пропозиция пациента с пневмонией
Что такое пропозиция пациента с пневмонией
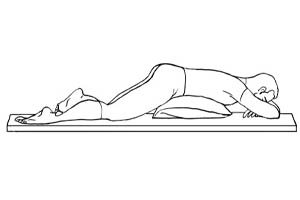
Существует множество доказательств в пользу прон-позиции при тяжелой гипоксической дыхательной недостаточности и остром респираторном дистресс-синдроме (ОРДС). Наиболее убедительным в данной области исследованием является PROSEVA — большое многоцентровое проспективное рандомизированное контролируемое исследование. Результаты исследований ясно показывают, что пациенты в прон-позиции имели более низкую смертность на 28-й день (16% против 34%) и меньшее количество остановок сердца. При проведении данного исследования, пациентов укладывали в прон-позицию 4 раза в день, в среднем на 17 часов (±3 часа). По данным других исследований пациентов с ОРДС также был выявлен положительный эффект прон-позиции и снижение уровня смертности.
Тем не менее, пронация также связана с осложнениями, хотя их распространенность невелика (примерно 3 на 1000 пациентов в сутки). Давление на разные зоны и обструкция эндотрахеальной трубки — основные осложнения, связанные с прон-позицией. В исследовании PROSEVA частота осложнений, включая случайную экстубацию, у исследуемых групп существенно не отличалась. Частоту осложнений можно уменьшить с помощью протокольной системы лечения.
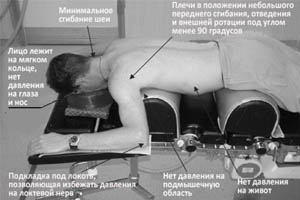
Поворот в прон-позицию требует значительно количества персонала и ресурсов. Прон-позиция может подвергать персонал повышенному риску. Тем не менее, этот риск можно свести к минимуму при помощи обучения персонала использованию СИЗ. Кроме того, следует отметить следующие три фактора: в помещении должно присутствовать минимум сотрудников, присутствие стороннего «наблюдателя» на протяжении всей процедуры и максимальная точность при выполнении действий.
Решение о применении прон-позиции должно быть принято как можно раньше (как правило в течение 12–24 часа) после начала механической вентиляции в отделении интенсивной терапии.
Показания к применению прон-позиции:
Осложнения прон-позиции:
Продолжительность и отмена прон-позиции
Пациенты должны находиться в прон-позиции в течение 16 часов в день (и 8 часов лежа на спине) до тех пор, пока не будут достигнуты параметры для прекращения пронирования. Не следует продолжать пронирование более 28 дней. Прон-позицию следует применять только когда это клинически целесообразно. Это может потребоваться сразу после поступления в ОРИТ при тяжелой гипоксической дыхательной недостаточности. Оптимальное время прон-позиции — 17.00–18.00 в одной позиции и 09.00–10.00 в другой позиции. Это позволяет выполнять рутинные процедуры, радиологические исследования и т.д. в течение дня, когда пациент лежит на спине, и обеспечивает укомплектованность персонала. Количество часов может быть скорректировано в связи с клинической необходимостью или штатным расписанием.
Пронирование следует прекратить в следующих случаях:
Пульмонолог «СМ-Клиника» рассказала о больничной пневмонии у взрослых
Внутрибольничные пневмонии развиваются у пациентов стационаров, особенно отделений реанимации и интенсивной терапии. Это очень опасные заболевания, летальность у них составляет от 20 до 80%
Внутрибольничные пневмонии возникают примерно у 1% пациентов, проходящих длительное лечение в стационарах. Особенно высок риск у людей, которым требуется ИВЛ, длительная неподвижность или обширные операции.
Что нужно знать о больничной пневмонии
Что такое больничная пневмония
Госпитальная или внутрибольничная (еще одно название – нозокомиальная) пневмония – это воспаление легких, которое возникает во время лечения в стационаре в качестве осложнения.
Чтобы пневмонию считали больничной, она должна проявиться не раньше, чем на 2 сутки после того, как пациент попал в клинику. Кроме того, ключевая характеристика этого типа пневмонии – возбудители. Воспаление вызывает так называемая внутрибольничная, мультирезистентная флора.
Внутрибольничные пневмонии входят в три наиболее распространенных осложнения стационарного лечения, чаще них возникают только нагноение ран и воспаление мочевыводящих путей.
Причины больничной пневмонии у взрослых
Основные провокаторы больничной пневмонии – грамотрицательные бактерии, живущие в стенах стационаров. Это клебсиеллы, синегнойные палочки, протеи, серрации или кишечные палочки. На их долю приходится до 30% всех пневмоний.
Почти треть пневмоний этого типа вызывают агрессивные внутрибольничные типы золотистого стафилококка. Еще 30% воспалений легких вызывают фузобактерии и бактероиды (бактерии-анаэробы). Около 4% всех внутрибольничных пневмоний провоцируют легионеллы – эти бактерии могут вызывать вспышки, если размножаются в системе вентиляции и распространяются по больнице.
Значительно реже, примерно в 1% случаев, возникают больничные вирусные пневмонии. Самые частые их возбудители – вирусы гриппа, РС-вирус и в отдельных случаях – цитомегаловирус.
Ключевые факторы риска развития больничной пневмонии:
Симптомы больничной пневмонии у взрослых
Больничная пневмония может быть двух типов:
ранняя, если симптомы возникают с 3 по 5 день с момента поступления в стационар – возбудители обычно менее агрессивны, симптомы не очень тяжелые;
поздняя, когда признаки воспаления легких выявляются через неделю и более – течение такого воспаления очень серьезное, прогнозы для жизни плохие.
Симптомы госпитальной пневмонии стертые, поэтому распознать начало воспаления вовремя – сложно. Во многом это связано с общим тяжелым состоянием пациента, применением большого количества медикаментов, возрастом и другими факторами.
Лечение больничной пневмонии у взрослых
Диагностика
Если подозревается воспаление легких, врач повторит анализы крови, сравнив их результаты с предыдущими. Кроме того, будут выполнены:
Современные методы лечения
Также врач рекомендует:
Профилактика больничной пневмонии у взрослых в домашних условиях
Внутрибольничная пневмония опасна, поэтому важно проводить профилактику с первого дня поступления в стационар. Врачи тщательно следят за состоянием больного после операции, травмы или в течении обострения болезни. Но пациенту и самому нужно принимать участие в профилактике:
Популярные вопросы и ответы
Внутрибольничные пневмонии – это серьезная проблема современной медицины. В чем их особенности, чем они опасны и что делать, если заболел мы спросили у врача-пульмонолога Виктории Вавиловой.
В чем особенности внутрибольничной пневмонии?
Нозокомиальная (внутрибольничная, госпитальная) пневмония – это острое инфекционное заболевание легких, которое развилось спустя 48 часов и более после госпитализации.
Ее признаки – «свежие» очаговых или инфильтративные изменения на рентгенограмме, а также ряд симптомов, подтверждающих инфекционную природу заболевания:
Одна из форм больничной пневмонии – вентилятор-ассоциированная пневмония. Это воспаление легких, которое развивается не ранее, чем через 48 часов с момента интубации и начала ИВЛ. И при условии, что до этого не было признаков бронхолегочной инфекции на момент. Данный тип пневмонии имеет особенное значение в период настоящей пандемии при нарастающей антибактериальной резистентности (нечувствительности к антибиотикам).
Большинство больничных вызываются комбинацией микроорганизмов, чаще всего это синегнойная палочка, кишечная палочка, клебсиелла пневмония и ацинетобактер.
Развитию болезни способствуют многие факторы риска: пожилой возраст (65 лет и более), курение, заболевания органов дыхания, грипп, хронические заболевания сердечно-сосудистой системы, сахарный диабет, почечная недостаточность, алкоголизм, недостаточное питание, кома, травмы, ожоги, любой очаг инфекции в организме, плохая гигиена полости рта.
Какие могут быть осложнения при больничной пневмонии?
Среди основных осложнений больничной пневмонии – абсцесс легкого и эмпиема плевры (гнойные поражения легкого и его оболочки).
Когда вызывать врача на дом при больничной пневмонии?
Это заболевание развивается у госпитализированных пациентов. Однако, можно представить такую ситуацию, что пациент провел в стационаре более 2-х суток, выписан, а в этот же или на следующий день появляются симптомы пневмонии. В этом случае нужно немедленно вызывать скорую помощь. И важно сообщить врачу о недавнем лечении в стационаре.
Можно ли лечить больничную пневмонию народными средствами?
Больничная пневмония должна лечиться только в условиях стационара. Тактика лечения определяется тяжестью течения болезни. Ключевой момент современного лечения – незамедлительное назначение антибактериальной терапии, выбор препаратов и схемы которой зависят от сроков развития и тяжести пневмонии.
Пульмонолог «СМ-Клиника» рассказала о бактериальной пневмонии у взрослых
По данным статистики бактериальными пневмониями в среднем около 1000 пациентов на 100 тысяч населения. Особенно часто эта форма болезни бывает у пожилых людей, старше 75 лет или тех, кто страдает хроническими патологиями
АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог,
иммунолог, эксперт ВОЗ
ЕЛЕНА ЗАРЯНОВА
К.м.н., врач-пульмонолог высшей категории,
сомнолог «СМ-Клиника»
Бактериальная пневмония – частое осложнение у пациентов, которые лечатся в стационаре и поликлинике. В последние годы отмечен рост тяжелых форм, которые приводят к летальному исходу.
Что нужно знать о бактериальной пневмонии
Что такое бактериальная пневмония
Бактериальная пневмония – это воспаление легких, которое провоцируют патогенные бактерии, проникающие в дыхательную систему.
Такое воспаление формируется при двух условиях: или сам организм ослаблен, когда иммунная система не может эффективно бороться с бактериями, или это очень агрессивные бактерии, которые преодолевают сопротивляемость организма. Обычно в той или иной мере присутствуют оба варианта.
Причины бактериальной пневмонии у взрослых
Бактериальная пневмония чаще всего вызвана бактериями, которые считаются частью микрофлоры дыхательных путей. Эти микроорганизмы относятся к категории условно-патогенных. Если организм здоров, не ослаблен, иммунная система работает исправно, бактерии никак не вредят. Но при стрессе, операциях, обострении хронических болезней, тяжелых ОРВИ бактерии могут стать опасны.
Есть два варианта бактериальных пневмоний – внебольничная и внутрибольничная. Они сильно различаются по виду бактерий, которые вызывают воспаление.
При внебольничной пневмонии воспалительный процесс обычно провоцирует пневмококк, гемофильная палочка или стрептококк.
Внутрибольничную пневмонию вызывают особо агрессивные бактерии, устойчивые ко многим антибиотикам. Эти возбудители обычно живут в клиниках – золотистые стафилококки, синегнойная палочка, энтеробактерии и некоторые другие. Нередко такая пневмония возникает у людей, которым проводят ИВЛ.
Если пациенты страдают иммунодефицитом, у них пневмонию может вызывать легионелла, микоплазма, пневмококк, гемофильная палочка и пневмоцисты.
Бактерии проникают в легкие из воздуха, с током крови из воспалительных очагов в теле или с током лимфы, напрямую, при ранениях груди. Факторы риска, повышающие вероятность пневмонии, это:
Симптомы бактериальной пневмонии у взрослых
Во многом симптомы воспаления легких зависят от того, какая бактерия их вызывает. Чем агрессивнее микроб, тем тяжелее проявления. Самые типичные проявления бактериальной пневмонии:
Лечение бактериальной пневмонии у взрослых
Диагностика
Врач ориентируется на жалобы пациента и данные, которые он видит и слышит. Если доктор прослушает грудную клетку фонендоскопом, он услышит типичные хрипы, изменения дыхания и так называемую крепитацию (шум пораженного воспалением легкого). Подтвердить бактериальную пневмонию могут:
Современные методы лечения
Лечить бактериальную пневмонию в легких и среднетяжелых случаях можно дома, под контролем врача. При тяжелых формах – в клинике, палате интенсивной терапии и реанимации. Показаны постельный режим, легкое диетическое питание и обильный прием жидкости (или введение ее внутривенно).
Основное лечение – антибиотики: врач подбирает их, основываясь на данных анализов. Чаще всего используют пенициллины, цефалоспориновую группу или макролиды. Если это отдельные формы пневмонии – подбирают более узконаправленные препараты. Лекарства принимают перорально внутрь или в инъекциях внутримышечно до 14 дней, при тяжелом течении их вводят внутривенно.
Профилактика бактериальной пневмонии у взрослых в домашних условиях
Меры профилактики достаточно простые:
Популярные вопросы и ответы
Хотя бактериальная инфекция лечится антибиотиками, это не такое простое заболевание, как может показаться на первый взгляд. Воспаление легких может в короткие сроки привести к серьезным осложнениям, о которых нам рассказала врач-пульмонолог Елена Зарянова.
Чем отличается бактериальная пневмония от вирусной?
При бактериальной пневмонии первично поражаются альвеолы – они воспаляются и отекают, в них скапливается жидкость (экссудат), который пропитывает легочную ткань и приводит к ее уплотнению (инфильтрации и консолидации), уменьшению воздушности и нарушению газообмена в легких. Эти изменения приводят к падению уровня кислорода в крови, кислородному голоданию всего организма, развитию дыхательной недостаточности. Очаговые поражения в легких можно заподозрить при общем осмотре пациента и подтвердить при рентгенологическом исследовании легких.
Вирусная пневмония в отличие от бактериальной развивается в несколько этапов. Респираторные вирусы в первую очередь поражают эпителий верхних дыхательных путей, а затем спускаются в нижние дыхательные пути и поражают клетки альвеол (альвеоциты). Патогенное воздействия вирусов проявляется в ухудшении работы мукоцилиарного клиренса (аппарата нижних дыхательных путей, который обеспечивает защиту и очищение легких от воспалительных агентов). При этом облегчается проникновение бактерий в нижние отделы дыхательных путей, подавляется защитная, в том, числе антибактериальная функция клеток иммунитета, в результате чего создаются условия для формирования вирусно-бактериальных ассоциаций.
Микст-инфекция приводит к более тяжелому течению и изменению клинической картины заболевания, нарушению дренажной функции легких, к затяжному разрешению воспаления.
Какие могут быть осложнения при бактериальной пневмонии?
К наиболее частым осложнениям внебольничной пневмонии можно отнести развитие бронхо-обструктивного синдрома, который проявляется сужением дыхательных путей и характеризуется:
Еще одним серьезным осложнением, требующим госпитализации пациента, является разрушение ткани в результате легочного воспаления с формированием в легких полостей, заполненных гнойным содержимым (абсцессов) и развитием системного септического воспаления, которое может привести к поражению различных органов и систем, развитию острой и тяжелой дыхательной, сердечной, почечной и печеночной недостаточности.
У пациентов пожилого возраста, лиц с иммунодефицитными состояниями, имеющими хронические заболевания, риск осложнений от пневмонии очень высок, в связи с чем таких пациентов целесообразно сразу госпитализировать в стационар.
Когда вызывать врача на дом при бактериальной пневмонии?
Только врач может определить дальнейшую тактику ведения и лечения пациента. Не каждая пневмония требует госпитализации в стационар. Легкие и неосложненные формы пневмонии могут лечиться не дому. Но, если врачом принято решение о домашнем лечении, то больной должен находиться под пристальным наблюдением медицинских работников поликлиники или службы медицинской помощи на дому. В первые 6 часов после установления диагноза больному необходимо получить первую дозу антибиотика, рекомендованного врачом.
Если у больного к 3-му дню заболевания нет улучшения состоянии от назначенной антибактериальной терапии или отмечает постепенное нарастание дыхательных симптомов, повышение температуры тела и симптомов общей интоксикации к 7-му дню заболевания, то необходимо вызвать на дом врача или бригаду скорой помощи для решения вопроса о замене антибактериального препарата и возможной госпитализации с целью дальнейшего подбора лечения и дообследования в условиях стационара.
Бактериальная пневмония развивается быстро, начинается остро и проявляется следующими симптомами:
Можно лечить бактериальную пневмонию народными средствами?
Антибиотики являются основными и эффективными препаратами для лечения бактериальных пневмоний. Никакой речи о народных средствах в качестве первой линии лечения при пневмонии идти не может. Народные средства могут быть использованы только в качестве дополнительных средств для облегчения некоторых симптомов заболевания.
Как выявить пневмонию?
Пневмония или воспаление легких — осложнение респираторных заболеваний дыхательных путей, вызванное вирусами, бактериями, а иногда грибковыми микроорганизмами. Они передаются воздушно-капельным или контактным путем и провоцирует развитие воспалительного процесса.
Любая пневмония опасна, поскольку может привести к другим тяжелым осложнениям: отеку или абсцессу легких, острой дыхательной и сердечной недостаточности, миокардиту, сепсису.
Поражение легких при пневмонии
Пневмония поражает альвеолы — концевые участки легких. Они заполняются жидкостью или гноем. Для атипичной пневмонии, а также для новой коронавирусной инфекции (COVID-19) характерен фиброз легких. Это осложнение, при котором легочная ткань заменяется соединительной, происходит патологическое разрастание соединительной ткани.
Альвеолы представляют собой небольшие воздушные ячейки в легком, когда их объем сокращается из-за фиброза или скопления жидкости, происходит критическое нарушение дыхательной функции. У человека возникает одышка, кашель с мокротой (иногда с кровью), повышается температура тела.
Иногда заболевание протекает бессимптомно, и это особенно опасно, поскольку носитель вируса и болезнетворных микроорганизмов продолжает вести привычную и, что не менее важно, общественную жизнь. Между тем, его легкие постепенно разрушаются. Если вовремя не выявить пневмонию с очаговым поражением легких и не предпринять лечения, последствия могут быть тяжелыми и необратимыми.
Пневмония бывает односторонней и двусторонней. Если легкие поражены на 10-25% и менее, то заболевание поддается амбулаторному лечению. Повреждение легочной ткани на 30-50% уже является показанием к госпитализации. Если поражено более 50% легких, то это свидетельствует о тяжелой форме пневмонии.
Однако такие признаки как дыхательная недостаточность, кашель, жар и насморк характерны и для других заболеваний: ОРВИ, гриппа, бронхита и даже для аллергии. Как же выявить пневмонию и отличить воспаление легких от других респираторных заболеваний? Рассмотрим, какие симптомы характерны для пневмонии, кто более всего подвержен воспалению легких, и как его диагностируют.
Воспаление легких: кто в группе риска?
На рубеже XIX-XX вв., до открытия пенициллина и введения всеобщей вакцинации, большинство пациентов погибали от воспаления легких и других осложнений острых респираторных заболеваний. Оценивая статистические данные по летальным исходам и потере трудоспособности, сэр Уильям Ослер, известный как «отец современной медицины», называл пневмонию не иначе как «капитан смерть» (Captain of the men`s death), поскольку к 1918 году число жертв этого заболевания превысило смертность от туберкулеза.
Однако с развитием методов лучевой диагностики, рентгена, а затем и современной компьютерной томографии, у врачей появился инструмент для прижизненной оценки состояния легких пациента, определения эффективной тактики лечения и выявления пневмонии на ранней стадии — прежде чем она перейдет в тяжелую форму.
Предрасположенность к развитию пневмонии зависит от возраста пациента, наследственности, анамнеза и образа жизни. Однако при определенных обстоятельствах даже абсолютно здоровый взрослый человек не застрахован от пневмонии. К «спусковым механизмам» следует отнести: контакт с носителем патогенных микроорганизмов (пневмококков, стрептококков, микоплазм, коронавируса, грибков), систематический стресс и недосыпание, курение, переохлаждение, ослабленный иммунитет, некоторые сопутствующие заболевания, фиброз легких и хронические ЛОР-патологии в анамнезе у родственников.
Известно, что пневмонии в большей степени подвержены:
Таким пациентам необходимо особенно бережно наблюдать за здоровьем и внимательно прислушиваться к своему организму.
Признаки пневмонии
Для наиболее распространенной вирусной пневмонии (вернее для «пневмоний») характерны следующие симптомы:
Важно! Пневмония может протекать абсолютно бессимптомно, а иногда наличие даже 1-2 признаков указывает на поражение легких.
Симптомы атипичной пневмонии и COVID-19
Что означает термин «атипичная пневмония»? Его используют, когда хотят подчеркнуть, что воспаление легких вызвано такими микроорганизмами или причинами, которые дают сложную и непредсказуемую клиническую картину. В этом случае наблюдается атипичное течение заболевания, возможны рецидивы и осложнения, которые потребуют длительной реабилитации.
К атипичной пневмонии относится воспаление легких, вызванное микоплазмой, хламидией. В этом случае, как и при COVID-19, у взрослых наблюдаются симптомы:
Также как и в случае с обычной пневмонией, у некоторых наблюдается и бессимптомное течение заболевание. При коронавирусе у больного может быть насморк с потерей обоняния, при этом не бывает чихания (в отличие от простуды и гриппа).
Достоверно выявить или исключить пневмонию можно только с помощью компьютерной томографии легких. На томограмме легких видны очаги поражения дыхательных путей («матовые стекла»). Лабораторные анализы помогут выявить специфических возбудителей воспаления легких по ответной реакции иммунной системы.
Можно ли определить пневмонию в домашних условиях?
Самостоятельно можно в лучшем случае заподозрить пневмонию по общим признакам, указанным выше. При ярко выраженных симптомах — дискомфорте в груди, одышке, кашлю и температуре — необходимо срочно вызвать врача. Самодиагностика и самолечение недопустимы.
Как выявить пневмонию: алгоритм обследования
1. Проконсультируйтесь с врачом — изучив ваш случай, доктор составит план обследования. Воспаление легких классифицируют по ряду признаков (возбудителю, локализации). Пневмония может быть двусторонняя, очаговая (бронхопневмония), вирусно-бактериальная — и от этого зависит схема лечения. Будьте готовы к тому, что при наличии подозрения на воспаление легких вам назначат анализы и лучевую диагностику.
2. Сдайте анализы — лабораторная ПЦР-диагностика поможет дифференцировать пневмонию. Это важно, поскольку вирусная и бактериальная инфекция лечатся по-разному. Однако при определенных обстоятельствах анализы могут давать ложноположительный или ложноотрицательный результат. Например, известно, что при коронавирусе COVID-19 первичные анализы обладают погрешностью около 30%.
3. Проверьте легкие с помощью достоверных методов лучевой диагностики — сканирование грудной клетки покажет очаги поражения легких, если они есть. Сегодня наиболее информативным и точным способом диагностики пневмонии признана компьютерная томография (КТ) легких.
В отличие от флюорографии и рентгена, КТ легких достоверно покажет области поражения легких даже на ранней стадии пневмонии (1 и 2), когда процент деструкции легочной ткани может не превышать 10%. На томограммах такие участки легких выглядят как «матовые стекла» или засветы. При этом пациент успеет вовремя начать лечение, а флюорографию или рентген делать не нужно. Когда заболевание переходит в более тяжелую 3 или 4 форму (такую пневмонию покажет и обычный рентген), справиться с воспалением легких дома и без последующей специальной реабилитации уже не представляется возможным.
Если пациент действительно болен пневмонией, на КТ-сканах визуализируются очаги деструктивных изменений (отёк стенок альвеол, скопления жидкости), при этом на снимках будет несколько «матовых стекол». Например, при коронавирусе они обычно расположены с обеих сторон периферически — в задних и нижних отделах легких. Одно «матовое стекло» может указывать на другие заболевания (аллергию, бронхиальную астму) или онкогенный процесс.
Таким образом, по наличию «матовых стекол» на томограмме легких и их расположению, врачи диагностируют пневмонию. Дополнительные методы обследования (пульсоксиметрия, анализ крови и мокроты) нужны для определения тактики лечения.
Диагностика пневмонии — это комплекс мероприятий, в процессе которого врачи сравнивают данные и ключевые маркеры, чтобы поставить точный диагноз. От этого будет зависеть успех терапии и реабилитации после пневмонии, поскольку важно также свести к минимуму последствия перенесенного заболевания.
КТ легких при атипичной пневмонии и COVID-19
Сегодня КТ легких считается «золотым стандартом» диагностики пневмоний, поскольку с высокой точностью показывает степень поражения легких даже на ранних стадиях. Чувствительность флюорографии и рентгена существенно ниже. Например, на рентгеновском снимке врач увидит области неоднородного затемнения, которые можно интерпретировать как пневмонию, когда воспаление легких достигло уже 3 и 4 стадии. Погрешность не исключена и при лабораторных анализах. Поэтому наиболее оптимальным видом лучевой диагностики при пневмонии будет современная компьютерная томография, исключающая необходимость в других рентгенографических исследованиях.
Во время эпидемий атипичных коронавирусных пневмоний SARS (2002) и MERS (2012), медики столкнулись с проблемой — неточностью лабораторных тестов. В случае с новой коронавирусной инфекцией COVID-19 приблизительно у 30 пациентов из 100, сделавших анализ крови и мокроты, были отмечены ложноотрицательные результаты. Только когда состояние пациентов ухудшалось, на компьютерной томографии выявлялись клинически значимые области деструкции легочной ткани. Оказалось, что коронавирусная пневмония лучше всего визуализируется на КТ легких. Области поражения альвеол соответствуют «матовым стеклам» — ярко выраженным на сканах КТ светлым участкам легких.
КТ легких делают по показаниям врача или самостоятельно при наличии симптомов воспаления легких. При подозрении на ОРВИ или атипичную вирусную пневмонию, вызванную COVID-19, рекомендуется сделать КТ легких. В этом случае исследование позволит определить специфику изменений, а значит будет наиболее информативным. При необходимости в медицинском учреждении пациенту могут быть назначены другие методы обследования.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.