что такое пролонгирование беременности на ранних сроках
Когда не терпится родиться
Авторы статьи
Жизнь беременной женщины протекает по четкому графику, начиная с режима питания и заканчивая посещениями гинеколога. Такой приверженности намеченному плану будущая мама ждет и от своего малыша, находящегося в утробе – недаром день его рождения уже отмечен красным цветом в календаре. Однако путь ожидания длиной в девять месяцев иногда может сократиться.
Расскажите, пожалуйста, какие роды считаются преждевременными?
Анастасия Владимировна: Вообще продолжительность беременности у женщины составляет 280 дней, начиная с первого дня последней менструации. Но это вовсе не значит, что норма предписывает родоразрешение строго день в день с первоначально установленной датой рождения малыша. Срочными родами (т.е. проходящими в срок) считаются роды, произошедшие в период с 37 недель 0 дней до 41 недели 6 дней. А вот если ребенок родился после 22 недель 0 дней и до 36 недель 6 дней беременности, то речь идет уже о преждевременных родах. Кстати, в России долгое время исчисление преждевременных родов начиналось с 28 недели. Только с 2012 года новорожденных в России стали регистрировать с 22 недели, как это принято во всем мире. И теперь у детей, появившихся на свет после этого срока и весящих более 500 г, появился реальный шанс на спасение. Сейчас врачи просто обязаны предпринять все попытки, чтобы выходить таких крох, хотя, конечно, их выживаемость и состояние здоровья прогнозировать очень сложно – и это плохая новость. Хорошая состоит в том, что по статистике самый большой процент преждевременного рождения приходится на период с 34 по 37 недели беременности, когда прогноз для недоношенного ребёнка наиболее благоприятен. С 34 недель дети вполне жизнеспособны, и сейчас на некоторых международных медицинских конгрессах звучит предложение считать срочными роды с 34 недель. Хотя неонатологи с таким решением вряд ли согласятся…
Маргарита Борисовна: Да, с точки зрения неонатологии, такие нововведения не оправданы. У нас распространена поговорка: для ребенка день в матке – минус неделя в палате интенсивной терапии. Конечно, при сроке 34 недели малыш уже достаточно зрел для жизни вне мамы, и способен быстро восстановиться. Тем не менее, такие детки все равно требуют особой тактики ведения родов и последующего тщательного ухода. Последние 6 недель беременности очень важны для развития головного мозга ребёнка. Мы ратуем за то, чтобы как можно дольше продлить нахождение ребенка в утробе матери.
А какими способами можно продлить беременность при угрозе преждевременных родов?
Анастасия Владимировна: Увы, начавшиеся преждевременные роды не всегда удается остановить. Более того, в некоторых случаях, когда существует серьезная угроза здоровью матери или плода, приходится, наоборот, даже вызывать роды искусственно. Подобных крайностей удается избежать, если беременная женщина своевременно посещает своего врача и проходит все необходимые обследования. Чем раньше будут выявлены факторы, провоцирующие преждевременные роды, тем выше шансы у будущей мамы родить в срок. Такие предпосылки, как инфекции или гормональные нарушения, способные повлиять на ход беременности, лучше обезвредить еще задолго до наступления беременности или на ее ранней стадии. Роды могут начаться раньше положенного срока также при истмико-цервикальной недостаточности – это такое нарушение функции шейки матки, при котором из-за своей несостоятельности она уже не может удержать плод в утробе, раскрывается, тем самым приводя к преждевременному излитию вод и запуская механизм родов. Если диагностика показала, что длина шейки матки не соответствует норме для данного срока беременности, процесс ее раскрытия можно сдержать путем наложения швов (в исключительных случаях, при наличии у пациентки в анамнезе двух и более преждевременных родов) или введения специального поддерживающего кольца — акушерского пессария. Также довольно эффективно применение микронизированного прогестерона, который позволяет значительно улучшить результаты по вынашиванию беременности у женщин с короткой шейкой матки.
При начале родовой деятельности врачи придерживаются консервативно-выжидательной тактики, стараясь пролонгировать беременность на максимально возможный срок. Для этого проводится терапия, способствующая снижению тонуса матки и подавления ее сократительной активности: пациентке назначаются токолитики – вещества, вызывающие релаксацию матки. Благодаря таким препаратам удается отсрочить роды хотя бы на 48-72 часа.
Анастасия Владимировна Новикова, акушер-гинеколог, заведующая родильным отделением клиники «Скандинавия»
Маргарита Борисовна: Казалось бы, что могут дать нам эти несколько дней отсрочки? На самом деле, это время бесценно – оно необходимо для экстренной подготовки малыша к появлению на свет. При преждевременных родах на ранних сроках самая большая опасность для таких малюток – нарушение дыхания. В этом проявляется так называемый респираторный дистресс-синдром: легкие у преждевременно рожденных детей развиты плохо вследствие незрелости ткани и дефицита сурфактанта, который препятствует спаданию альвеол на выдохе (через них кислород попадает в легкие). И вот как раз эти отыгранные 48-72 часа дают возможность провести пациентке курсовое введение препарата Дексаметазон, стимулирующее созревание легких плода. Благодаря такой терапии новорожденный лучше адаптируется к жизни вне мамы, и восстановить его дыхательную систему намного легче. При этом мы ориентируемся на неинвазивную вентиляцию легких младенца: все-таки аппарат искусственного дыхания может привести к повреждениям легочной ткани малыша, так что в современной неонатологии его применяют только в самых крайних случаях.
Как проходят преждевременные роды? Какие последствия они несут для матери и для ребенка?
Анастасия Владимировна: Женщинам, планирующим проводить роды в нашей клинике, мы советуем тут же сообщать в отделение о внезапных и подозрительных изменениях своего состояния (боли внизу живота, выделения, схватки). В ожидании приезда пациентки наши специалисты готовят операционную или родильный зал (в зависимости от предварительных показаний), собирают команду врачей, которые должны присутствовать на родах. И если пролонгировать беременность не удается, мы можем оперативно приступить к действиям. В случае, если не требуется родоразрешения наши врачи могут предложить вам наблюдение на дородовом отделении. Сами роды ведутся максимально бережно – с обезболиванием, в умеренном темпе, иногда даже с применением препаратов, снижающих чрезмерную активность родовой деятельности. В проведении кесарева сечения также есть свои нюансы: дело в том, что в результате таких операций, проводимых на ранних сроках беременности, рубец формируется не в нижнем сегменте матки, а практически в ее центре. И, как правило, подобные операции являются показаниями для особого внимания при следующих беременностях. Доставая малыша, акушер старается максимально долго сохранить целостность плодного пузыря – его вскрывают лишь в последний момент, перед передачей новорожденного неонатологу.
Маргарита Борисовна: Врач-неонатолог принимает младенца в специальный стерильный пакет, чтобы бережно перенести его до детского столика, защитив от перепада температур. Чем малыш меньше, тем важнее для него такая термозащита. Вообще, еще до начала родов неонатологи нашего отделения благодаря тесному взаимодействию с акушерами располагают всей необходимой информацией касательно состояния плода и готовят кувезы (специальные инкубаторы) с полным мониторингом и климат-контролем, средства для искусственной вентиляции легких и другую аппаратуру, необходимую для принятия и выхаживания недоношенных детей.
Конечно, слишком ранние преждевременные роды оборачиваются для малышей весьма негативными последствиями: у 50% деток, родившихся ранее 26 недель, наблюдаются весьма значимые нарушения здоровья – неврологические проблемы, ухудшения зрения и слуха, внутрижелудочные кровоизлияния.
Маргарита Борисовна Федотова, врач-неонатолог, заведующая отделением неонатологии клиники «Скандинавия»
Анастасия Владимировна: Все это время мама остается в роддоме, ведь ей так же требуется восстановительный период после преждевременных родов. В родильном отделении клиники «Скандинавия» пациенток располагают в отдельных палатах, оснащенных всем необходимым для комфортного пребывания.
Маргарита Борисовна: И, конечно, мамам можно и даже нужно посещать своего ребенка, даже если он еще слаб и находится в кувезе. Малышу важно чувствовать не только заботу персонала, но и любовь родного человека. Благодаря такому эмоциональному контакту ребенок значительно быстрее восстанавливается – это сродни чуду, но это действительно так.
Возможности ультразвуковой диагностики и ведения беременности в рубце на матке
УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Беременность в рубце после кесарева сечения (КС) рассматривается как вид эктопической беременности и ассоциируется с высокой материнской и детской заболеваемостью и смертностью [1]. Данное состояние сопряжено с высоким риском разрыва матки при прогрессировании беременности и массивным кровотечением [2]. Смертность при данной патологии составляет 191,2/100 тыс. случаев, что в 12 раз превышает смертность при трубной беременности (данные государственного фонда, изучающего проблемы материнства, CEMACH (Confidential Enquiry Into Maternal And Child Health, 2011 г.) [3].
Первый случай беременности в рубце был зарегистрирован в 1978 году [4]. В период с 1978 по 2001 год в англоязычной литературе было описано только 18 случаев. Сейчас в литературе публикуются анализы, содержащие до 100 случаев данного вида беременности [5]. Такой экспоненциальный рост является следствием увеличения количества родов путем кесарева сечения, возрастания числа хронических воспалительных заболеваний матки, применения ВРТ, а также совершенствования методов диагностики, способствующих ранней постановке этого диагноза [6]. Частота данного заболевания, по мнению разных авторов, составляет 1/1800-1/2200 беременностей [4]. Интервал времени от последнего КС до диагностики эктопической беременности может составлять от 6 месяцев до 12 лет. Гестационный срок на момент обнаружения патологической имплантации составляет от 5 до 16 недель [1].
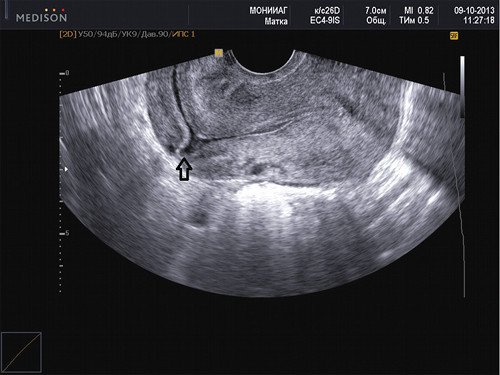
Наиболее популярная теория возникновения данного состояния заключается в том, что плодное яйцо проникает в миометрий через микроскопическое расхождение краев рубца (рис. 1).
Рис. 1. Несостоятельный рубец на матке. Стрелкой помечена ниша со стороны полости в области рубца после кесарева сечения.
Предрасполагающими факторами являются:
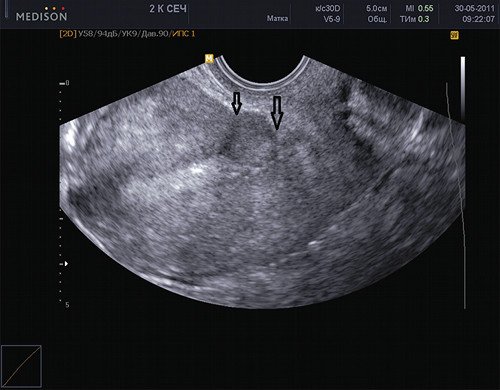
Рис. 2. Два рубца на матке. Стрелками помечены два рубца после двух кесаревых сечений.
Риск данной патологии может возрастать при использовании вспомогательных репродуктивных технологий [1].
При имплантации плодного яйца в область рубца возможно 2 варианта развития событий:
Основная роль в диагностике беременности в рубце принадлежит ультразвуковому методу [1, 8, 9].
Эхографические критерии данного состояния:
УЗИ на ранних сроках беременности
Проведение узи для определения беременности на ранних сроках является обязательным. Это более точный по сравнению с тестами и прочими способами метод исследования. На раннем этапе такая диагностика незаменима, а выбор в ее пользу позволяет ответить на ряд основных вопросов.
В медцентре 100med обследование проводится на новейшем оборудовании и с максимальной заботой о комфорте посетителей. Вас ожидают оснащенные всем необходимым кабинеты, квалифицированный персонал и доброжелательное отношение к пациентам.
Врачи
Оборудование
| Прием врача гинеколога, первичный | 1 790 руб. |
| Прием врача гинеколога, повторный | 1 160 руб. |
| УЗИ беременности до 12 недель | 2 000 руб. |
| УЗИ беременности от 12 недель и выше | 2 200 руб. |
| УЗИ беременности с допплерометрией | 2 800 руб. |
| УЗИ в режиме 3D-4D на сроках до 40 недель беременности (при возможности визуализации плода) | 4 100 руб. |
| УЗИ двойни до 12 недель беременности | 2 600 руб. |
| УЗИ двойни с 12 недель беременности | 2 800 руб. |
Актуальность обследования
Но когда делать узи на ранних сроках беременности в нашей клинике? Назначение необходимо при наличии недельной задержки менструации. Этого времени достаточно для развития плодного яйца и диагностики факта наступления маточной беременности.
УЗИ в 1 триместре дает возможность:
Показания для раннего УЗИ
Периодичность процедуры специалист определяет индивидуально в каждой ситуации. Все зависит от состояния конкретной пациентки. Но раннее исследование рекомендуется проводить при наличии каких-либо подозрений на проблемы со здоровьем и опасности для вынашиваемого плода.
Среди главных факторов риска выделяют такие
Опасно ли делать УЗИ
Но можно делать узи на ранних сроках беременности и не опасно ли обследование? Этот вопрос волнует многих мам и вызывает у них серьезные опасения. Но для паники нет повода. Сегодня можно делать ультразвуковую диагностику без малейшей опасности за свое состояние и здоровье ребенка. Используемое в нашей практике оборудование исключает какие-либо риски для организма будущей матери и обследуемого плода. А квалифицированные специалисты-диагносты обеспечивают получение максимально точного результата при каждом обращении.
Подготовка к процедуре
В период первого триместра для проведения исследования применяется трансвагинальная методика с использованием специального датчика. Перед визитом в клинику следует полностью опорожнить мочевой пузырь. От еды и питья необходимо отказаться минимум за 30 минут до начала процедуры.
На более поздних сроках лучше сделать скрининг трансабдоминальным способом. В этом случае следует предварительно наполнить мочевой пузырь одним литром воды. В любой ситуации необходимо позаботиться об отсутствии чрезмерного газообразования. Необходимо за 2-3 дня до обращения к врачу исключить провоцирующие газы продукты и принять ферменты (при необходимости).
Проведение обследования
Приемлемая цена на узи беременности на ранних сроках делает услугу весьма востребованной. Сам скрининг занимает не более 10-20 минут. Пациентка располагается в отдельном кабинете на удобной кушетке. Подготавливается специальный датчик, готовится насадка, а сам датчик обильно смазывается особым гелем для более комфортного прохода во влагалище. Дополнительно используются одноразовые ультразвуковые презервативы, обеспечивающие проведение безопасного исследования.
Во время процедуры датчик движется в разные стороны. Вся информация отображается на мониторе и сразу же оценивается специалистом. Оценка проводится по визуальным признакам и общим характеристикам.
Полученные результаты
Проведенное узи покажет беременность на раннем сроке, определит потребность лечения и помещения пациентки в стационар. Также будут уточнены показания касательно предполагаемого прерывания беременности при наличии патологий и иных неблагоприятных признаков.
Вы всегда можете сделать узи на ранних сроках беременности в нашей клинике. Мы тщательно следим за квалификацией сотрудников, проводим постоянное обновление технического обеспечения и предлагаем женщинам лучший сервис в регионе. Оформить свою заявку вы можете онлайн или на сайте, а наши администраторы с радостью предоставят всю необходимую помощь. У нас выгодные цены, приятные скидки и бонусы для пациентов. Доверьте себя и своего будущего малыша нам. Мы всегда к вашим услугам.
Оператор перезвонит вам в течение нескольких минут и подробно ответит на все ваши вопросы.
Отзывы
Вы же понимаете, почему люди обращаются в платные клиники: потому что в бесплатной медицине получить некоторые услуги невозможно. Нам же в срочном порядке нужно было сделать обследование и в клинике Стомед в Люберцах нам эту услугу оказали достойно. Специалистом все было сделано как нужно, на должном уровне, она информировала нас о том, что видит на экране, все делала очень внимательно, видно, что знающая. Я сама медицинский работник, поэтому задавала много вопросов, на все получила ответ. В клинике все хорошо организовано, четко сработано, все приемы по записи вовремя, как и положено, лишнее время на ожидание мы нигде не тратили. Через неделю мы проходили другие процедуры в этой же клинике и все прошло так же деликатно и с полной информативностью.
Вы же понимаете, почему люди обращаются в платные клиники: потому что в бесплатной медицине получить некоторые услуги невозможно. Нам же в срочном порядке нужно было сделать обследование и в клинике Стомед в Люберцах нам эту услугу оказали достойно. Специалистом все было сделано как нужно, на должном уровне, она информировала нас о том, что видит на экране, все делала очень внимательно, видно, что знающая. Я сама медицинский работник, поэтому задавала много вопросов, на все получила ответ. В клинике все хорошо организовано, четко сработано, все приемы по записи вовремя, как и положено, лишнее время на ожидание мы нигде не тратили. Через неделю мы проходили другие процедуры в этой же клинике и все прошло так же деликатно и с полной информативностью.
Что такое пролонгирование беременности на ранних сроках
Е.В. Волкова, Л.Ф. Гайдамакина, А.И. Демидова, А.С. Непомнящая, М.Е. Кононенко, Т.Н. Оленченко
Севастопольская городская больница № 9, Севастополь
Невынашивание беременности остается одной из основных проблем современной репродуктологии. Частота патологии составляет от 10 до 35% от числа беременных и не имеет тенденции к снижению [2, 3]. Чаще всего угроза прерывания беременности развивается в I триместре и сопровождается кровотечением. Одной из причин кровотечения при невынашивании является субхориальная гематома (СХГ) – специфическое патологическое состояние, возникающее на ранней стадии беременности (обычно в I триместре), которое развивается в результате частичной отслойки хориальной пластинки от подлежащей децидуальной оболочки при генетически нормальном плодном яйце и проявляется кровомазаньем и скоплением крови (гематомы) в субхориальном пространстве. По данным некоторых авторов, СХГ составляет 18% случаев кровотечений в I триместре.
Нет единого мнения о причине образования СХГ. В генезе СХГ устанавливают роль аутоиммунных и тромбофилических нарушений, которые зачастую возникают на фоне уже существующих эндокринных, экстрагенитальных патологий и инфекций.
К достаточно хорошо изученной группе причин относятся инфекции, передающиеся половым путем, частота выявления которых растет с каждым годом. По статистике РФ, опыт первых сексуальных отношений городских девушек происходит в возрасте 15,5±2,4 года [1]. Особенность воспалительных процессов в подростковом возрасте заключается в том, что течение болезни первично – хроническое, легкое. Это объясняется тем, что иммунная и гормональная системы несовершенны. Поэтому латентно и хронически протекающие урогенитальные инфекции приводят к образованию спаек в малом тазу, функциональным кистам, нарушению менструального цикла, нарушению активности эндометрия вследствие хронического эндометрита и т.д.
Аборты и любое внутриматочное вмешательство оставляют след в виде воспалительной реакции организма, которая имеет аутоиммунную природу. Предупреждая прерывание беременности на ранних сроках, врачи осуществляют профилактику позднего невынашивания, преждевременных родов и дают возможность женщине не только доносить беременность, но и родить здорового ребенка.
Лечение СХГ в большинстве случаев благоприятно, если размер гематомы не превышает 50 мл, а возраст женщины не старше 35 лет. СХГ полностью рассасывается, восстанавливается кровоток по сосудам децидуальной оболочки, беременность развивается нормально. Часть авторов указывают на дидрогестерон (Дюфастон) как единственное эффективное средство для вынашивания беременности, при приеме которого частота прерывания беременности не превышает 7%, а при приеме микродозированного прогестерона этот показатель равен 18,7% [5].
Целью исследования стало изучение клинической эффективности прогестерона (Утрожестан) и консервативного гемостаза для беременных с угрозой прерывания беременности, осложненной ретрохориальной гематомой (РХГ).
Материал и методы
За год в стационаре были пролечены 158 беременных с угрозой прерывания беременности. Из них у 55 (35%) пациенток была выявлена РХГ, которая обусловила кровотечение.
В исследование были включены 43 женщины, у которых беременность осложнилась образованием РХГ. Из них одна беременность двойней, другая – после применения вспомогательных репродуктивных технологий (ВРТ). Возраст женщин составил от 17 до 40 лет, при этом 28 (65%) женщин относились к возрастной категории от 17 лет до 30 лет, 10 (23%) были в возрасте от 31 года до 35 лет.
В структуре экстрагенитальной патологии значительное место занимали инфекционные заболевания: острые респираторные вирусные инфекции, детские инфекции, ангина, гайморит, хронический пиелонефрит – 32 (74,4%) женщины. Из соматических заболеваний отмечали наличие вегетососудистой дистонии, заболеваний желудочно-кишечного тракта, анемии, мочеполовых и других заболеваний у 20 (46%) женщин. Изучение гинекологического анамнеза показало, что нарушения менструального цикла имели 16 (37%) пациенток, у остальных менструальный цикл был регулярный, менструации безболезненные, умеренные. Функциональные кисты выявлены у 7 (16%) женщин, у 5 (12%) были гинекологические операции (3 – по поводу разрыва яичника, 1 – по поводу внематочной беременности, 1– удаление правых придатков по поводу кистомы). Отмечена высокая частота воспалительных процессов: аднексит, заболевания, передающиеся половым путем, эрозии шейки матки и др. – 28 (65%), миома матки выявлена у 3 (7%) пациенток. Половая жизнь с 15 до 18 лет у 34 (79%) женщин. При анализе акушерского анамнеза выявлено, что рожали 26 (60%) женщин, медицинские аборты проведены 14 (32%) женщинам, причем только одной нерожавшей. Выкидышей было 10, причем 4 (40%) – у нерожавших.
Нерожавших женщин было 17 (39%), из них первобеременных – 13 (75%). В стационар по направлению врачей женской консультации поступили 23 (53%) пациентки, самостоятельно – 8 (19%), по скорой – 12 (28%). На учете в женской консультации состояли 7 (16%) женщин.
При поступлении жалобы на кровянистые выделения из половых путей предъявили 17 (39,5%) пациенток, тянущие боли внизу живота и в пояснице – 4 (9%), сочетание двух симптомов – 22 (51%). При поступлении из анамнеза выявлено, что 13 (30%) женщин при появлении кровянистых выделений не сразу обратились за медицинской помощью, а только когда кровотечение усилилось. Поступившие беременные имели разные сроки беременности I триместра, но в основном срок беременности составил 7–8 недель – 24 (56%), 9–10 недель – 12 (28%) беременных.
Диагноз СХГ был выставлен на основании клиники (кровотечение) и результатов ультразвукового исследования (УЗИ) органов малого таза при генетическом нормальном живом плоде, т.е. жизнеспособном эмбрионе. Размеры гематом составили от 5 до 30 мл, в среднем 8–10 мл, у двух больных гематомы были размером 60–70 мл. Гипертонус матки отмечен у 32 (75%) женщин.
Из гестагенов препаратом выбора мы использовали Утрожестан, идентичный эндогенному прогестерону, продуцируемому яичниками. Обладает прогестагенным, антиэстрогенным, антиандрогенным, токолитическим и др. действиями, характерными для прогестерона. Препарат нивелирует все, в т.ч. иммунные, нарушения, возникающие в условиях дефицита прогестерона в организме женщины. Утрожестан назначали в дозе от 400 до 600 мг перорально или вагинально, с информированным согласием пациентки. Из спазмолитиков назначали дротаверин по 40–80 мг внутривенно или внутримышечно до 3 раз в сутки или перорально. Назначали консервативный гемостаз: транексамовая кислота 5–10 мл на физрастворе 200 мл внутривенно капельно, перорально 250–500 мг 2–3 раза в сутки. Дозировка и продолжительность терапии подбирались индивидуально в зависимости от клиники и течения данной патологии. Назначалась фолиевая кислота 400 мг 1 раз в сутки перорально. Всем женщинам рекомендовали избегать физических и стрессовых нагрузок.
Результаты исследования и обсуждение
Динамическое наблюдение включало УЗИ органов малого таза и интравагинальное исследование, которое проводилось еженедельно в случае благоприятной прогностической оценки, а также при наличии кровотечения. Во время лечения кровянистые выделения прекратились в первый день у 10 (23%) человек, а у остальных беременных кровотечение уменьшилось и имело различную продолжительность. На фоне терапии через неделю было проведено повторное обследование больных, которое показало следующее: кровянистые выделения остались у 4 (9%) женщин, боли беспокоили 5 (12%), сочетание двух симптомов наблюдалось у 3 (7%) женщин. По данным УЗИ, имелась положительная динамика: уменьшение гематомы, срок беременности соответствовал таковому гестации и прогрессировал. Гипертонус сохранялся у 5 (12%) пациенток.
Самопроизвольными выкидышами закончились 2 беременности, но следует отметить, что РХГ у этих больных была объемом 60–70 мл. У остальных беременных угроза прерывания беременности была купирована, исходы беременности оказались позитивными. Беременность была сохранена 41 (95%) беременной, и с положительной динамикой беременные были выписаны из стационара под наблюдение врачей женской консультации.
Был проведен анализ дальнейшего течения и исходов беременностей. Осложнения беременности возникли у 9 (21%) пациенток, но каких-либо клинически значимых осложнений отмечено не было (см. таблицу).
Угроза прерывания беременности была у трех рожавших, в анамнезе которых имелись роды, аборты и выкидыши, и у одной нерожавшей, акушерско-гинекологический анамнез которой был отягощен одним абортом и одним выкидышем.
Все беременности завершились следующим образом:
Выкидыш в сроке беременности 16 недель произошел у женщины 40 лет, в анамнезе у которой были 1 роды, 3 медицинских аборта и 1 выкидыш. Преждевременные роды в 36 недель произошли у женщины на фоне умеренной преэклампсии, ее анамнез был отягощен вегетососудистой дистонией, мочекаменной болезнью и хроническим пиелонефритом. Из 39 срочных родов 6 завершились оперативным путем (кесарево сечение). Из них 2 беременные имели в анамнезе кесарево сечение, 1 беременная – ВРТ, у остальных – дородовое отхождение вод, родовая слабость и т.д. Масса тела новорожденных составила 2600 и 2200 г у двойни, при преждевременных родах – 2450 г, у остальных – более 3000 г. Все новорожденные по шкале Апгар были оценены в 8–10 баллов, кроме одного ребенка, который родился в сроки беременности 38 недель с массой 3150 г, по шкале Апгар – 6 баллов, ребенок наблюдается у невропатолога. В процессе обследования педиатрами у новорожденных не было выявлено какой-либо патологии, обусловленной проводимой терапией.
Таким образом, Утрожестан оказывает выраженное токолитическое действие и пролонгирует беременность без повреждающих действий на плод. Сохранение и благоприятное развитие беременности отмечены у 40 (93%) из 43 женщин. Частота самопроизвольных выкидышей у беременных с РХГ, пролеченных Утрожестаном и гемостатиками, составила 7%, что и при лечении Дюфастоном.
Заключение
Высокая эффективность Утро-жестана и гемостатической терапии в лечении прерывания беременности, осложненной РХГ, позволяет пролонгировать беременность и добиваться благоприятных перинатальных исходов. Отсутствие побочных эффектов, хорошая переносимость расширяют возможности использования Утрожестана беременными РХГ при угрозе прерывания беременности.
Литература
1. Демина Т.Н. Антифосфолипидный синдром. Медицинские аспекты здоровья женщины 2007;2(5):16.
2. Доброхотова Ю.Э., Луценко Н.Н., Зимина О.А. Невынашивание беременности. Роль генов репаракции ДНК. Акушерство и гинекология. 2015;9:5–6.
3. Грицинская В.А. Особенности репродуктивного здоровуья девочек коренного населения Республики Тувы. Журнал акушерства и гинекологии. 2011;2:115.
4. Пекарев В.А., Кузичикина И.В., Маслова С.Э. Клинический опыт коррекции недостаточности лютеиновой фазы утрожестана. Академия Безен. 2011;4(14):5.
5. Шиндлер А. Прогестерон и прогестагены в репродуктологии. Per speculum. 2011;3(7):12.