что такое перивентрикулярная лейкодистрофия 1 степени
Клиника, диагностика, прогноз, осложнения перивентрикулярной лейкомаляции
Клиника, диагностика, прогноз, осложнения перивентрикулярной лейкомаляции
Таким образом, основные клинические симптомы ПЛ в раннем периоде — это: 1) снижение тонуса нижних конечностей, 2) возрастание тонуса в шейных разгибателях, 3) приступы апноэ и брадикардии, 4) гипервозбудимость, 5) псевдобульбарный паралич с бледностью конечностей и 6) судороги.
При электроэнцефалографическом (ЭЭГ) исследовании в начальной стадии у многих детей обнаруживается пароксизмальная активность и депрессия ЭЭГ. Данные ЭЭГ используются для прогноза последствий ПЛ. В то же время специфичность проявлений ПЛ на ЭЭГ низкая (в том числе на амплитудной интегрированной ЭЭГ).
Наибольшее распространение в диагностике ПЛ получило нейросонографическое исследование (НСГ), которое выполняют через большой родничок в 2-х плоскостях — коронарной и сагиттальной. Смена угла наклона датчика позволяет оценить структуру головного мозга в различных его отделах и выявить различные повреждения. ПЛ относят к группе ишемических поражений перивентрикулярных областей боковых желудочков мозга. На месте ранее выявляемых очагов уплотнения в последующем образуются эхосвободные кистозные образования. Такие изменения называют «кистозной ПЛ». Средний срок образования кист составляет 19 дней с момента рождения. Наиболее выраженные эхографические проявления ПЛ наблюдались на 3—5 дни жизни, причем повышенная эхоген- ность стойко сохранялась до 10 дня, а в последующем формировались единичные или множественные кисты перивентрикулярных областей мозга (Валид М. А. и соавт., 2005). При НСГ-исследовании глубоко недоношенных детей (менее 1500 г) ПЛ обнаруживалась у 31,9 % детей. Авторы обнаруживали в зависимости от стадии процесса следующие изменения: участки повышенной зхоплотности, кисты (локализованные и распространенные, вентрикуломегалию и церебральную атрофию
Имеется классификация степеней тяжести ПЛ, основанная на данных нейросонографии (см. выше). Особую трудность представляет диагностика ПЛ в острой фазе, поскольку ореол повышенной перивентрнкулярной эхоплотности в норме присутствует у недоношенных новорожденных. Эти изменения могут исчезать в течение 2—3 недель после рождения и свидетельствовать о каких-либо нарушениях кровообращения в перивентрикулярных областях мозга.
Оценивая результаты нейросонографического исследования (НСГ). следует иметь в виду, что, во-первых, повышенная эхоплот- ность — не синоним ПЛ, что это могут быть очаги умеренного отека мозга, телэнцефалической лейкоэнцефалопатии, астроглиоза, перивентрикулярного геморрагического инфаркта, энцефалита и других патологических процессов. Тем более что в 85 % случаев ПЛ 1-й степени тяжести наблюдается полное выздоровление, что сомнительно при понимании ПЛ как процесса с обязательными некрозами мозговой ткани. Абсолютно справедливо замечание А. Б. Пальчика и Н. П. Шабалова (2000),что «исследователь видит зоны повышенной или пониженной эхогенности, а не «отек», «ишемию», «кровоизлияние», «сгусток», «кальцификат», «лейкомаляцию» и т. д.; на основании данных нейросонографии он может лишь предположить о причинах и сути измененной эхогенности». Во-вторых, сомнительно относить все случаи 4-й степени ПЛ с распространенными поражениями бе-лого вещества полуовальных центров к истинной ПЛ. Такие поражения более характерны для мультикистозной энцефаломаляции или так называемой «комплексной ПЛ», а не ПЛ с характерными именно перивентрикулярными очагами. Полагаю, что требуется усовершенствование нейросонографической классификации ПЛ. Нейросонография позволила сделать прорыв в диагностику ПЛ, популяризировать данное поражение как одно из наиболее изученных. Вместе с тем необходимо комплексное изучение других пора жений головного мозга, чтобы не заниматься гипердиагностикой ПЛ и не относить любые поражения в белом веществе больших полушарий к ПЛ.
При так называемой «некистозной» форме ПЛ НСГ-исследование может быть отрицательным в 50—70 % случаев, поэтому целесообразно проведение неоднократных исследований (динамическое сканирование). Это повышает диагностическую информативность НСГ при ПЛ.
Особенно много заблуждений возникает при оценке «кист» и «псевдокист» белого вещества мозга, которые специалисты УЗИ не дифференцируют между собой. Поэтому обнаруженные кисты у новорожденных первых дней жизни ошибочно относят к ПЛ, возникшей антенатально. ПЛ — это в основном постнатальный процесс, а в первые дни жизни могут обнаруживаться псевдокисты, представляющие собой порок развития головного мозга, а не истинные кисты. Псевдокисты не имеют никакого отношения к ПЛ, хотя могут сочетаться с ПЛ.
В своих исследованиях я обнаружил высокую частоту поражений зрительной лучистости и рекомендовал для диагностики ПЛ «более тщательное исследование функции зрения». Отрадно, что такие исследования в настоящее время появились. Выявлено, что у детей с ПЛ в 100 % случаев наблюдаются офтальмологические осложнения. У 80,3 % детей с ПЛ обнаруживается синдром расширенной экскавации диска зрительного нерва, свидетельствующий о транссинаптической нейрональной дегенерации и ретроградной дегенерации аксонов. Поскольку очаги ПЛ в основном двусторонние, постольку в подавляющем большинстве случаев (93,4 %) обнаруживаются билатеральные поражения диска зрительного нерва. Выявлялись и другие офтальмологические нарушения: деформация диска зрительного нерва, его атрофия, гипоплазия и др. Следует отметить, что распшрения экскавации зрительного нерва могут обнаруживаться и при других патологических процессах головного мозга, если они затрагивают зрительную лучистость и стриарную кору. Ранняя диагностика офтальмологической патологии у новорожденных с ПЛ позволяет назначить своевременное лечение, избежать значительной зрительной депривации и назначить более эффективную функциональную реабилитацию.
Для диагностики и прогноза формирования ПЛ в настоящее время рекомендуют исследование в сыворотке крови мозгового нейротрофического фактора (BDNF) и специфического белка астроцитарной глии S-100. Повышение концентрации S-100 с высокой достоверностью позволяет прогнозировать развитие тяжелых структурных повреждений мозга, особенно при сочетании ПЛ с ВЖК, когда наблюдалось превышение показателей нормы в 10—12 раз. У новорожденных с ПЛ уровень сывороточной концентрации BDNF низкий.
Прогноз ПЛ. По моим и литературным данным, при ПЛ поражаются прежде всего кортико-спинальный тракт, зрительная и слуховая лучистости. Следствием ПЛ являются 1) ДЦП (чаще спастическая диплегия, при тяжелых поражениях квадриплегия), 2) задержка психомоторного развития, и 3) нарушения зрения (нарушения фиксации, нистагм, страбизм и др.). Могут нарушаться функции слуха. По данным О. Н. Малиновской и соавт. (2005), исходом ПЛ являются: 1) выздоровление (19,5 %), 2) детский церебральный паралич (ДЦП) (80,5 %), 3) судорожный синдром и эпилепсия (37,5 %) и 4) задержка психоречевого развития (66 %). Все дети с задержкой развития страдали ДЦП, причем чем значительнее двигательные нарушения, тем грубее нарушения психоречевого развития. У всех детей с 3 и 4 степенями тяжести по данным
НСГ развивался ДЦП. Такой исход как выздоровление может вызвать возражения, так как самое минимальное повреждение головного мозга при ПЛ сопровождается разрушением нервных волокон, их ретроградной дегенерацией, астроглиозом и др. Надо полагать, что не все случаи ПЛ по данным НСГ-исследования представляют случаи истинной ПЛ. В то же время такие последствия, как эпилепсия, вероятно, связаны с поражениями корковых структур и су- бикулюма гиппокампа, которые весьма чувствительны к гипоксии. Надо дифференцировать между собой последствия ПЛ и последствия других сопутствующих поражений головного мозга, что представляет трудную задачу.
По данным J. Volpe (2003), 10 % выживших глубоко недоношенных детей (массой до 1500 г) с ПЛ страдают ДЦП, а 50 % в дальнейшем имеют психомоторные нарушения.
При ДЦП по данным НСГ определяют 5 основных типов нарушений: ПЛ (33,1 %), постгеморрагическую порэнцефалию, аномалии развития, кортикальную и субкортикальную атрофию, повреждения базальных ганглиев (Гайнетдинова Д. Д., 2001). ПЛ и ДЦП — это разные нозологические единицы. По моим данным, после перенесенной ПЛ формируются кисты в белом веществе мозга с характерным преобладанием в определенных отделах мозга (см. топографию), в той или иной степени атрофируется белое вещество, а при тяжелой степени поражения гипоплазируются мозолистое тело, кора больших полушарий и расширяются боковые желудочки (возникает вентрикуломегалия).
Считают, что ДЦП формируется у всех детей с ПЛ, не удерживающих голову к 6 мес. скорригированного возраста. Причем от степени тяжести ПЛ зависит прогноз неврологических нарушений. При ПЛ 1 степени все дети самостоятельно передвигались, при ПЛ 2-й степени передвигались самостоятельно или с поддержкой 80 % детей, а при 3-й степени — только 15 % детей передвигались самостоятельно, а 45 % больных не передвигались и не могли сидеть самостоятельно.
Для профилактики ПЛ рекомендуется антенатальная диагностика хориоамнионитов с последующим введением матери на 24-31 неделях беременности бетаметазона, положительно влияющего на защитную реакцию плода при воспалении. Важно предупреждать преждевременные роды, не употреблять наркотики (кокаин), диагностировать внутриутробные инфекции, предупреждать пролонгированную гипокарбию при искусственной вентиляции легких и т. д.
Многие исследовали указывают на роль фактора некроза опухоли (ФНО) в развитии ПЛ (вызывает артериальную гипотензию, усиливает интраваскулярную коагуляцию, способствует гибели олигодендроцитов и т. д.). В то же время кортикостероиды блокируют продукцию ФНО астроцитами и снижают его активность, что позволяет считать обоснованным их применение при лечении и профилактике ПЛ. Однако имеются данные, что раннее введение дексаметазона у недоношенных детей при СДР коррелирует с развитием ПЛ. При ранней терапии дексаметазоном в первые три дня жизни возрастает частота неврологических осложнений и ДЦП. Поэтому рекомендуется использовать этот препарат после 2-й недели жизни или применять альтернативные препараты (будесонид, пулимикорт) и ингаляционные стероиды (флутиказон, беклометазон).
У детей, находящихся на ИВЛ, очень важно контролировать газы крови, поскольку доказано, что гипероксия, гиперкапния и ацидоз являются факторами риска развития ПЛ. Терапевтические мероприятия при ПЛ во многом сходны с мерами при лечении «гипоксически-ишемической энцефалопатии». Это введение антиоксидантов, ингибиторов образования кислородных радикалов, блокаторов кальциевых каналов и антагонистов кальция и т. д. Целесообразно применение и давно известной кранио-церебральной гипотермии (охлаждение головки), способствующей замедлению обменных процессов в головном мозге и снижающей риск ишемиче- ских его поражений.
В терапии ПЛ важно использовать препараты, улучшающие мозговое кровообращение (винпоцетин, стугерон, ницерголин) и ноотропы (пирацетам). При респираторном дистресс-синдроме целесообразно назначение препаратов сурфактанта, уменьшающих тяжесть дыхательных расстройств и уменьшающих потребность в ИВЛ, а тем самым снижающих риск возникновения новых очагов ПЛ. В терапии ДЦП, возникших вследствие ПЛ, рекомендуется использование церебролизина (Гайнетдинова Д Д., 2001), обладающего антикласто- генной и антиоксидантной активностью. Все разработки по лечению церебральной ишемии и гипоксически-ишемической энцефалопатии 3-й степени целесообразно применять и при лечении ПЛ.
Лейкодистрофия
Лейкодистрофия — нейродегенеративное заболевание, обусловленное наследственным нарушением обмена веществ с накоплением в головном и спинном мозге метаболитов, провоцирующих разрушение миелина. Манифестирует в основном в детском возрасте задержкой психомоторного развития, двигательными расстройствами, поражением зрительных и слуховых нервов, гидроцефалией, эпилептическими приступами. Диагностируется лейкодистрофия по данным неврологического статуса, анамнеза, генетических исследований, МРТ или КТ картины головного мозга, биохимических анализов. Лечение симптоматическое. При раннем выявлении и медленном прогрессировании возможна трансплантация пуповинной крови или костного мозга.
МКБ-10
Общие сведения
Лейкодистрофия получила свое название в связи с поражением белого вещества мозга (с греческого leukos — белый). Различают около 60 разновидностей лейкодистрофии, определяющихся видом генной аномалии и возрастом манифестации клинических проявлений. Наряду с отдельными воспалительными поражениями ЦНС (например, лейкоэнцефалитом Шильдера) лейкодистрофия относится к синдрому диффузного склероза мозга. При этом доминирующее поражение миелина сближает ее с демиелинизирующими заболеваниями (рассеянным склерозом, РЭМ и пр.), а отдельные формы можно отнести к липидозам.
К основным формам лейкодистрофии относятся метахроматическая, суданофильная, глобоидно-клеточная, дегенерация Ван-Богарта-Бертрана, болезнь Александера, вариант Галлервордена-Шпатца. Наиболее распространены первые 3 вида лейкодистрофии. Их встречаемость колеблется от 0,4 до 1 случая на 100 тыс. новорожденных. Ряд форм лейкодистрофии являются настолько редкими, что в мировой литературе по неврологии описано всего несколько сотен их клинических наблюдений. В зависимости от возрастного периода, в котором дебютирует лейкодистрофия, каждая ее форма может подразделяться на инфантильный, поздний инфантильный, ювенильный и взрослый вариант.
Причины возникновения лейкодистрофии
В своей основе каждая лейкодистрофия имеет генетическую аномалию определенного фермента. Вид аномалии и локализация генной мутации пока установлены лишь для наиболее встречающихся форм патологии. В большинстве случаев лейкодистрофия имеет аутосомно-рецессивный путь наследственной передачи, однако отдельные ее формы могут наследоваться сцеплено с полом. Кроме того, не одиноки случаи спонтанных мутаций. Генетически детерминированный энзимный дефект ведет к обменным нарушениям (чаще в метаболизме липидов) с отложением определенного метаболита в нервных структурах и отдельных соматических органах, в первую очередь в печени и почках.
Следствием метаболической аномалии является разрушение миелина оболочек нервных стволов и проводящих путей, гибель нейронов с замещением их разрастающейся глиальной тканью. Морфологически лейкодистрофия характеризуется диффузными и симметрично расположенными в полушариях головного мозга зонами гибели миелина, скоплением продуктов миелинового распада, усиленной пролиферацией глии. В отдельных нозологических вариантах лейкодистрофия имеет специфическую морфологическую картину — метахроматическое или суданофильное окрашивание продуктов миелинового распада, скопление в зонах демиелинизации глобоидных клеток и т. п.
Симптомы лейкодистрофии
В большинстве случаев лейкодистрофия дебютирует в раннем детском возрасте. Новорожденные, как правило, выглядят здоровыми. Определенный период они нормально развиваются, а затем постепенно возникают различные неврологические симптомы, отличающиеся неуклонным прогрессированием. Скорость нарастания симптомов тем выше, чем раньше манифестировала лейкодистрофия. Ведущими проявлениями выступают прогрессирующая олигофрения, ухудшение зрения, тугоухость, эписиндром, спастические парезы. Первыми симптомами лейкодистрофии могут быть атаксия, мышечно-тонические расстройства (гипо- или гипертонус, мышечные подергивания), экстрапирамидные проявления, изменения поведения. Затем возникают эпиприступы, бульбарные проявления, снижается слух и зрение, отмечается интеллектуальное снижение с постепенной утратой ранее приобретенных навыков. Сенсорные расстройства не характерны. На поздних этапах развития болезни наблюдаются параличи, выраженная олигофрения, грубое расстройство глотания, амавроз, глухота. В терминальной фазе обычно отмечается децеребрационная ригидность.
Виды лейкодистрофии
Метахроматическая лейкодистрофия в зависимости от манифестации имеет 4 варианта. Врожденный вариант дебютирует в первые 1-3 мес. жизни задержкой развития и судорожным синдромом; дети не достигают возраста 1 года. Позднедетский вариант метахроматической лейкодистрофии начинается в период от 1 до 3 лет с мышечной гипотонии и слабости, атаксии, задержки психического развития (ЗПР). Затем формируется спастическая тетраплегия, афазия, псевдобульбарный синдром. В редких случаях пациенты доживают до 10-летнего возраста. Ювенильный вариант манифестирует в 4-6 лет и длится в среднем 7 лет. Взрослый вариант дебютирует в третьей декаде жизни, иногда позднее, продолжительность жизни пациентов от начала клиники варьирует в пределах 10-20 лет.
Суданофильная лейкодистрофия наследуется сцеплено с Х-хромосомой и имеет несколько разновидностей. Лейкодистрофия Пелицеуса-Мерцбахера может стартовать на 1-ом году жизни или в 3-4 года. Первым признаком является крупноразмашистый нистагм, позже возникает ЗПР, мозжечковая атаксия, гиперкинезы, парезы. Наибольшее прогрессирование происходит в возрасте до 10 лет, затем заболевание принимает замедленное течение с длительными ремиссиями. Пациенты могут жить до зрелого возраста. Адренолейкодистрофия — вариант, при котором лейкодистрофия сочетается с надпочечниковой недостаточностью. Характеризуется прогрессирующим течением с летальным исходом спустя 6-8 лет от начала клиники.
Глобоидно-клеточная лейкодистрофия (болезнь Краббе) — липоидоз с накоплением в очагах демиелинизации галактоцереброзида и образованием больших округлых глобоидных клеток. Раннедетский вариант развивается в первом полугодии жизни с гипервозбудимости и периодической гипертермии, задерживается психомоторное развитие, нарастает тонус мышц, затем развивается спастический тетрапарез, олигофрения, эписиндром, возможен опистотонус. В годовалом возрасте наступает летальный исход. Позднедетский вариант более редкий, манифестирует ухудшением зрения.
Спонгиозная дегенерация Ван-Богарта-Бертрана характеризуется эписиндромом, гиперсомнией, выраженной гидроцефалией с увеличением размеров головы, вызывающей амавроз атрофией зрительных нервов. Резкая внутричерепная гипертензия приводит к расхождению черепных швов, регистрируемому при рентгенографии черепа. Пациенты с этой формой лейкодистрофии погибают до 3-летнего возраста.
Болезнь Александера (лейкодистрофия с волокнистой формацией) обусловлена мутацией гена, ответственного за синтез GFAP белка. В результате происходит накопление в клетках глии аномального GFAP белка, содержащего волокна Розенталя. Неонатальный вариант имеет тяжелое течение с летальным исходом к концу 1-го года. Инфантильный вариант встречается примерно в половине случаев, проявляется в первые 1-2 года жизни ЗПР, затем присоединяются спастические парезы, атаксия, гидроцефалия. Дети погибают спустя несколько лет. Ювенильная лейкодистрофия Александера дебютирует в период от 4-х до 10-летнего возраста, протекает с преимущественно стволовой симптоматикой. Продолжительность жизни колеблется в пределах 10-30 лет. Взрослый вариант отличается поздней манифестацией и относительно медленным течением в пределах 10 и более лет.
Лейкодистрофия Галлервордена-Шпатца чаще всего стартует в 10-летнем возрасте. Проявляется дисфункцией стриопаллидарной системы, затем на фоне гиперкинезов прогрессирует тетрапарез, развивается гемералопия и пигментный ретинит, наблюдается снижение интеллекта, возникают эпиприступы.
Диагностика лейкодистрофии
Диагностический поиск требует привлечения ряда специалистов: невролога, педиатра, медицинского генетика, для диагностики расстройств зрения и слуха — отоларинголога и офтальмолога. Важное значение имеет изучение анамнеза болезни (возраст и симптомы дебюта, последовательность развития клиники) и семейного анамнеза (наличие лейкодистрофии у родственников). Нейросонография через родничок и эхо-энцефалография у пациентов более старшего возраста, как правило, выявляет повышение интракраниального давления. Лейкодистрофия сопровождается существенным увеличением концентрации белка, обусловленным разрушением церебральных клеток, что определяется при исследовании цереброспинальной жидкости.
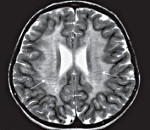
С целью диагностики вида метаболической аномалии проводится целый ряд биохимических тестов с определением уровня ферментов и накапливающихся метаболитов. Очаги демиелинизации хорошо визуализируются при помощи МРТ, могут быть обнаружены и на КТ головного мозга. Обычно демиелинизация видна на МРТ головного мозга еще до клинической манифестации лейкодистрофии. Благодаря развитию генетики, лейкодистрофия имеет разработанную ДНК-диагностику, а отдельные ее формы (метахроматическая, адренолейкодистрофия, глобоидно-клеточная) — возможность пренатального диагностирования.
Лечение лейкодистрофии
На сегодняшний день лейкодистрофия не имеет эффективных способов терапии, позволяющих купировать прогрессирование симптомов. Проводится симптоматическое лечение — в основном дегидратационная и антиконвульсантная терапия. Единственным методом, способным увеличить продолжительность жизни пациентов с лейкодистрофией и улучшить качество их жизни, является трансплантация пуповинной крови или пересадка костного мозга. Трансплантация приводит к нормализации метаболизма. Однако этот процесс занимает длительное время (от 12 до 24 мес.), в течение которого продолжается прогрессирование лейкодистрофии. Поэтому зачастую тяжелая инвалидизация или гибель пациента наступает даже после успешной трансплантации.
Следует подчеркнуть, что трансплантация никак не влияет на уже развившийся неврологический дефицит, она лишь позволяет приостановить его дальнейшее прогрессирование. В связи с тем, что эффект такого лечения наступает спустя 1-2 года, оно целесообразно в случае ранней доклинической диагностики лейкодистрофии (при соответствующей настороженности родителей рожденного ребенка в связи с наличием подобной патологии в семье) или при медленно прогрессирующем варианте течения. Кроме того, необходимо учитывать, что трансплантация связана с риском ряда серьезных осложнений, таких как отторжение, реакция «трансплантат против хозяина», развитие инфекций.
Что такое перивентрикулярная лейкодистрофия 1 степени
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
Ваша заявка принята!
Благодарим за обращение.
В ближайшее время с вами свяжется наш специалист.
Виды лейкодистрофии, классификация по МКБ, диагностика
Лейкодистрофия – группа заболеваний с поражением мозжечка, белого вещества, полушарий головного мозга с сохранностью корковых структур.
Нейродегенерация мозговой ткани сопровождается накоплением внутри спинного и головного мозга метаболические соединений, разрушающих миелин. Повреждение оболочки нейронов приводит к необратимым заболеваниям, сопровождающимся двигательными расстройствами, нарушением психомоторной функции, поражение слуха и зрении, эпилепсией, судорогами, неврологическими расстройствами, эпилептическими приступами.
Лейкострофии МРТ головного мозга
Классификация по МКБ 10
Международная классификация болезней 10 пересмотра относит лейкодистрофии к сфинголипидозам – заболеваниям, сопровождающимся избыточным отложением патологических жиров (липидов). Код нозологии – «E 75».
Нарушения обмена ганглиозидов кодируются «GM 2»:
Другие ганглиозидозы («E 75.1»):
Другие сфинголипидозы («E 75.2»):
Неуточненный сфинголипидоз – «E 75.3». К категории относятся все формы этиологические факторы, которых установить не удалось. Липофусциноз нейронов – «E 75.4». Избыточное образование атипичных жировых части приводит к нарушению передачи нервных сигналов. Неклассифицированные состояния («E 75.5»):
Дисбаланс метаболических соединений внутри головного мозга обеспечивает атипичную клинику.
Неуточненная болезнь накопления липидов – «E 75.6».
Международная классификация МКБ 10 принята во всем мире для унификации перечная нозологических форм. Стандартизации тактики лечения.
Виды лейкодистрофии
Перечень биохимических изменений, приводящих к лейкодистрофии мозжечка, стволовых структур головного и спинного мозга, не выявлен. Ученые считают патологию вариантом повреждения лизосом. Научные исследования не выявили ферменты, отвечающие за клинические проявления нозологии.
Лизосомальные виды лейкодистрофий:
Большинство форм лейкодистрофий возникает в раннем возрасте, но обнаруживается патология и у взрослых. При всех разновидностях возникают неврологические и пирамидальные расстройства, экстрапирамидальная ригидность, демиелинизация нервных волокон. Перечень лабораторных изменений при лейкодистрофиях – увеличение белка, усиленный плеоцитоз.
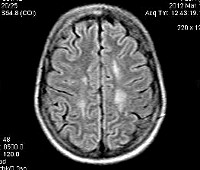
Метахроматическая лейкодистрофия
Проявляется у взрослых после 21 года. Преимущественно встречается нозология у мужчин. Наследуется по аутосомно-рецессивному механизму. Метахроматическая лейкодистрофия головного мозга развивается постепенно. До выраженных клинических симптомов может пройти более двадцати лет. Особенности проявлений психоза:
Аналогичные клинические симптомы возникают при шизофрении. Присоединение неврологических симптомов мозжечковой атаксии, пирамидальных расстройств, неловкость движений пациента провоцирует психическую деградацию личности. Беспомощность, отсутствие контакта с окружающими людьми, прикованность к постели обеспечивает быстрое прогрессирование клиники из-за ряда метаболических изменений:
Метахроматическая лейкодистрофия у детей (Гринфилда) сопровождается судорогами, атаксией, нистагмом. Признаки терминальной стадии лейкодистрофии у детей:
Причиной метахромного вида является избыточное скопление липидов. Патогенетическим механизмом формирования патологии является недостаточность фермента цереброзидсульфатазы. Развивается нозология позже форм Краббе или Тея-Сакса. Примерно в 5 лет у ребенка нарушается походка из-за повышенного тонуса мускулатуры. Постепенно утрачивается рефлекторная активность, иннервация сухожилий.
Клинические симптомы лейкодистрофии
Большинство видов возникает в детском возрасте. Сразу после рождения патологических изменений у ребенка не прослеживается. Через несколько месяцев или лет прослеживается неврологическая или психическая симптоматика, которая постепенно усугубляется.
Признаки ранних стадий лейкодистрофии:
Множественные чувствительные расстройства, патология глотания, глухота диагностируются у дошкольников.
Симптомы лейкодистрофии мозга у грудничков второго года жизни:
Клинические проявления, начинающиеся с третьего года жизни:
Тяжелая симптоматика появляется через 10 лет после начала первичных изменений головного мозга.
Первичные изменения мозга сопровождаются спастичностью, миоклонией, задержкой развития, мышечным тремором. У взрослых прогрессирующая форма сопровождается быстрой потерей свойств личности, расстройствами речи, патологическим мышлением. Постепенное прогрессирование сопровождается разнообразными изменениями слизистой оболочки с развитием спастичности, мышечными судорогами, гипертонусами.
Вариант метахроматической лейкодистрофии сопровождается психозом, деменцией, эмоциональной неустойчивостью, расстройством речи, мышлением.
Томограммы метахроматической лейкодистрофии
Первые признаки лейкодистрофии у ребенка
При большинстве лейкодистрофий первые симптомы появляются на четвертом году жизни. Диагностировать нозологию удается по следующим признакам:
Периферическая нейропатия встречается только у отдельных детей. Летальный исход у детей прослеживается в возрасте от семи месяцев до трех лет.
Волокнистая лейкодистрофия Александера
Патогенетический механизм развития болезни Александера – дефект гена, отвечающего за выработку протеина GFAP. Дефект провоцирует избыточное скопление белка внутри глиальной ткани головного мозга. Уникальная структура протеина позволяет диагностировать нозологию посредством обнаружения специальных волокон Розенталя.
Неонатальная форма приводит к летальному исходу через 1 год после начала.
Ювенильная дистрофия Александера появляется у школьников в возрасте 4-10 лет. Стволовая симптоматика длится долго. Симптоматика прогрессирует на протяжении 10-20 лет. Манифестация во взрослом периоде имеет медленное течение. Общая продолжительность заболевания свыше 10 лет.
Лейкодистрофия Галлервордена-Шпатца
Начинается заболевания у детей в возрасте 10 лет.
Клинические симптомы патологии:
Поздняя форма, возникающая у детей в школьные годы. Длительность нозологии до полного появления клинических проявлений – около десяти лет.
Передается патология по аутосомно-рецессивному типу. Возникает у лиц женского и мужского пола. Сопровождается выраженным слабоумием, полной обездвиженностью пациентов. Патоморфологические изменения:
Паталогоанатомическое обследование выявляет морфологические признаки.
Наследуется по аутосомно-рецессивному механизму.
Болезнь Нимана-Пика
Сфингомиелиновые расстройства типов A и B возникают по причине недостаточности фермента – сфингомиелиназы. Соединение необходимо для разрушения сфингомиелина.
Симптомы болезни Нимана-Пика:
Сфингомиелиновый жировой липидоз приводит к постепенному поражению паренхиматозных структур (почки, печень, селезенка).
Болезнь Гоше
Нозология характеризуется липидозом, сопровождающимся недостаточностью фермента глюкозилцерамидазы. Ранние стадии сопровождаются гепатоспленомегалией. Болевых ощущений, другой симптоматики не возрастает до тех пор, пока размеры органов не станут огромными.
Прогрессирующие неврологические расстройства обуславливают ранний летальный исход.
Разновидность патологии у взрослых людей обусловлена аутосомно-рецессивным механизмом передачи. Передача из поколения в поколение не доказана, но практика показывает вероятность информации.
Болезнь Гоше относится к категории взрослых заболеваний, но первые изменения появляются у детей в возрасте 10 лет. В более раннем или позднем возрасте симптоматика возникает значительно реже. Гиперспления, патологические переломы, асептические некрозы головки бедренной кости, псевдоостеомиелит – распространенные вторичные состояния на фоне первичной лейкодистрофии Гоше.
При всех разновидностях нозологии в костномозговом пунктате выявляются специальные «нагруженные клетки».
Болезнь Фабри
Патология встречается из-за дефекта фермента альфа-галактозидазы. В тканях избыточно скапливается вещество – тригексозид. Наследуется нозология по Х-хромосоме, поэтому часто встречается у мужчин.
Обычно формируется патология в пожилом возрасте. Клиническое проявление нозологии – болевая нейропатия. Магнитно-резонансная томография головного мозга не выявляет патологических изменений до возникновения прогрессирующего поражения почек. Средний возраст пациентов – 20-40 лет.
Артериальные тромбозы при болезни возникают в детском возрасте. Летальный исход формируется из-за выраженной недостаточности почек.
Болезнь Вольмана
Развивается у детей раннего возраста. Вначале прослеживается гепатоспленомегалия, затем присоединяются вторичные проявления:
Болезнь Вольмана передается по аутосомно-рецессивному типу.
Болезнь Краббе-Бенеке
Наследственная болезнь – лейкодистрофия Краббе передается аутосомно-рецессивным путем. Формируется нозология в детском возрасте, характеризуется рядом клинических признаков:
Морфологические проявления нозологии сопровождаются демиелинизацией нервных оболочек, нарушением выработки церебролизидов. Лейкодистрофия Краббе генетически детерминирована. Клинические симптомы:
Носительство аномального гена обнаружить не удается. Отсутствует эффективное лечение.
Синонимы: диффузный инфантильный склероз, болезнь Краббе-Бенеке, глобоидно-клеточная лейкодистрофия.
Суданофильная лейкодистрофия Пелицеуса-Мерцбахера
Возникает нозология преимущественно у мальчиков, так как локализуется патологический ген в Х-хромосоме. Ученые не изучили патогенетические механизмы патологии. Диффузная демиелинизация обуславливает клинические проявления на первом году жизни. Возникает поражение стволовых структур головного и спинного мозга, мозжечка. Повреждение миелиновой оболочки приводит к разрушению центральных и периферических нервных волокон. На первом году жизни у человека возникают специфические признаки:
Диффузная демиелинизация Пелицеуса-Мерцбахера наследуется по аутосомно-рецессивному механизму. Изменения серого вещества сопровождается повреждением осевых цилиндров.
Диагностика патологии на ранней стадии основана на первичных признаках:
Позднее присоединяется атрофия зрительного нерва, снижение интеллекта, мышечный гипертонус, нарушение речи. Тяжелая стадия патологии сопровождается нарастающей деменцией, паркинсоническим синдромом, гиперкинезами.
Перивентрикулярная лейкомаляция
Заболевание сопровождается повреждением белого вещества головного мозга. Характеризуется появлением некротических очагов с локализацией в перивентрикулярных сегментах. Сопровождается возникновением очагов некроза в полушариях, перивентрикулярных областях. Причина морфологических нарушений – гипоксически-ишемическая энцефалопатия. Клинические проявления нозологии:
Возникновению нозологии у детей способствуют ишемические изменения. Возникает гипоксия, гипокапния, ацидоз у новорожденных детей из-за внутриутробной инфекции, длительных родов. Недостаток кислорода приводит к формированию очагов некроза с локализацией между вентрикулопетальными и вентриклофагальными артериальными ветвями.
Болезнь Канавана-ван-Богарта-Бертрана
Прогрессирующее повреждение нервных клеток головного мозга приводит к нейродегенеративным заболеваниям. Заболевание относится к ряду генетических изменений, приводящих к разрушению оболочки нейронов. Демиелинизация запускается геном, расположенным в семнадцатой хромосоме.
Комплекс морфологических изменений болезни Канавана провоцируется накоплением дефектного белка ASPA из-за недостатка фермента аспартоацилазы.
Диагностика лейкодистрофии
Первоначальные признаки болезни выявляют клинические специалисты – педиатры, терапевты, неврологи, офтальмологи, отоларингологи.
Генетическое консультирование выявляет аномальные гены, провоцирующие сфинголипидозы головного мозга.
Клинические методы эхо-энцефалографии, нейросонографии выявляют увеличение внутричерепного давления. Исследование цереброспинальной жидкости проводится с целью обнаружения повышенной концентрации протеина.
Нарушение метаболизма выявляется биохимическими анализами крови.
МРТ головного мозга ребенку делают для определения очагов демиелинизации головного мозга. Исследование позволяет верифицировать патологические изменения ранней стадии.
Самый точный способ диагностики – инновационная ДНК-диагностика глобоидно-клеточной, метахроматической лейкодистрофии.
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время